Каши при панкреатите и диабете 2 типа
Каши при панкреатите составляют главную часть ежедневного рациона больного. Их можно есть по прошествии двух-трех суток после снятия острого состояния. Употребление таких блюд показано в течение длительного периода времени, пока не будет восстановлена функция пораженной поджелудочной железы.
Эти блюда содержат в себе большое количество питательных веществ и витаминов, обладают приятным вкусом. При этом они хорошо усваиваются больной пищеварительной системой пациента. Эти характеристики обуславливают целесообразность употребления данного вида пищи во время восстановительного периода после обострения патологии.
Разрешенные и запрещенные каши
Рассмотрим, какие виды можно употреблять пациентам с панкреатитом и какие строго противопоказаны. Также коснемся вопроса о правильном приготовлении этих блюд и о том, как они могут помочь расширить рацион в период восстановления после обострения воспаления поджелудочной железы.
Какие каши можно есть при панкреатите:
- рисовую,
- манную,
- перловую,
- овсяную,
- гречневую.
- пшенная,
- ячневая,
- приготовленные из бобовых – чечевичная, гороховая,
- кукурузная,
- пшеничная.

Овсянка – один из лучших видов каши при воспалении поджелудочной железы
Если пациент хочет добавить такие блюда в свой рацион, то вводить их стоит понемногу. Сначала их можно есть только хорошо разваренными, маленькими порциями. Пшеничную и ячневую кашу можно добавлять в период ремиссии, главное, чтобы их прием не был слишком частым.
Как употреблять каши при панкреатите
В острую фазу болезни пациент должен есть только полужидкие блюда с довольно вязкой консистенцией. Готовить их можно либо на воде, либо на молоке, смешанном в равных пропорциях с водой. Добавлять соль, масло или сахар запрещается. При приготовлении следует дождаться полного разваривания, после чего взбить блендером или тщательно перетереть. Должна получиться масса однородной структуры. Если есть кофемолка, то можно сначала добиться измельчения крупы, из которой затем сварить блюдо.
Когда наступает период ремиссии, и пациенту можно отказаться от механического щажения, при приготовлении можно отказаться от перетирания. Это позволяет сохранить в каше больше полезных веществ, которые необходимы больному для восстановления. В это время можно есть молочные каши, добавлять в них масло, сахар или соль в умеренных количествах.
Особенности разных видов каш
Полезные качества каши из нешлифованного риса:
- в ней содержится большое количество сложных углеводов, которые насыщают на длительный период времени,
- не повышают нагрузку на поджелудочную железу, так как довольно легко перевариваются,
- не оказывают раздражающего действия на стенку пищеварительного тракта,
- рис способен собирать на своей поверхности вредные вещества, находящиеся в просвете кишечника, и выводить их,
- при употреблении риса стенки желудка обволакиваются клейковиной, что очень важно для лечения гастрита и язвы – это позволяет снизить степень воздействия желудочного сока на слизистую оболочку и уменьшить выраженность воспаления.
При употреблении рисовой каши следует помнить о том, что она обладает небольшим закрепляющим действием. Поэтому не стоит есть ее в больших количествах и слишком часто. Если у пациента запор, от такого блюда лучше отказаться.
Геркулесовая каша, как и рисовая, имеет в своем составе много слизистых веществ, которые обволакивают стенки желудка и кишечника. Она также довольно легко переваривается и не вызывает чувства тяжести в животе. Питательность ее обеспечивается содержанием в ней белка и растительных жиров, быстро всасывающихся в пищеварительном тракте.

От пшенной каши в острую фазу болезни лучше отказаться
Полезные свойства этого блюда связаны с подавлением активности ферментов поджелудочной железы, которые способны поддерживать воспалительные процессы в больном органе. В то время как рисовая каша способствует запору, овсяная, наоборот, оказывает стимулирующее воздействие на мышечные клетки кишечника.
Эта разновидность отличается очень нежной консистенцией. Поэтому она является незаменимым компонентом любой щадящей диеты. Ее приготовление очень удобно, так как нет необходимости в перетирании готовой каши.
Усвоение этого блюда происходит очень легко, быстро появляется чувство сытости. Оно не оказывает раздражающего действия на кишечник и желудок, не вызывает выделения большого количества ферментов поджелудочной. Поэтому манная каша считается полностью диетическим блюдом. Недостатком ее является малое содержание витаминов и способность приводить к запорам. Из-за этого не рекомендуется есть ее каждый день.
Этот вид каши является лучшим вариантом по содержанию полезных веществ – ни одна другая крупа не может похвастаться таким количеством витаминов и минеральных элементов. Она незаменима в диете пациентов с хроническим панкреатитом, так как содержит много белка, легко усваиваемого пищеварительным трактом человека.
Перловая каша, приготовленная достаточно вязкой, также содержит большое количество веществ, обволакивающих слизистую. Вместе с тем она способна собирать токсины, находящиеся в просвете кишечника, способствовать их выведению.
Недостаток перловки заключается в том, что эта крупа обладает высокой плотностью, она довольно жестка. Поэтому ее следует долго разваривать и перетирать, чтобы она полностью усвоилась пищеварительной системой пациента. Особенно это касается периодов неполной ремиссии и обострения заболевания.
Пшенная каша при панкреатите может стать причиной обострения. Это связано с большим содержанием в ней полисахаридов, которые плохо перевариваются при поражении поджелудочной железы. Поэтому включать в рацион ее можно только после достижения стойкой ремиссии. При этом не следует употреблять ее каждый день, лучше делать небольшие перерывы.
Ячка и пшеничная каша при панкреатите также могут стать причиной обострения. Поэтому их следует употреблять с осторожностью во время ремиссии. В них содержится большое количество клейковины и других веществ, которые дают долгое ощущение сытости, но также нагружают поджелудочную железу. Они богаты витаминами группы B, который необходим пациентам с заболеваниями желудочно-кишечного тракта.

Гречневая каша содержит все полезные вещества, необходимые для больного
Ячневая каша при панкреатите может вызвать ощущение переполненности желудка, тяжесть в животе и другие неприятные симптомы. Чтобы предотвратить это, рекомендуется употреблять данное блюдо небольшими порциями, не есть ячку каждый день.
Недостатком этих блюд является их способность вызывать метеоризм. Это связано с большим содержанием в них клетчатки. Пациентам с панкреатитом от них лучше отказаться, так как избыточное газообразование не только может стать причиной неприятных ощущений и боли в животе, но и спровоцировать обострение.
Даже после варки в течение длительного времени кукурузная каша остается жесткой. Причина этого связана с наличием в такой крупе большого количества грубой клетчатки. Она плохо переваривается, существенно нагружает поджелудочную железу. Поэтому пациентам с панкреатитом от нее лучше полностью отказаться.
Лечебная диета при панкреатите и сахарном диабете имеет много общего, так как эти патологические процессы провоцируются одними и теми же факторами. У 30% пациентов с воспаленной поджелудочной железой со временем диагностируется развитие инсулиновой болезни, что значительно ухудшает и так ослабленное здоровье человека.
При таком сочетании болезней врачи настаивают не только на обстоятельной медикаментозной терапии, а и рекомендуют тщательно соблюдать правильное питание, что позволяет существенно уменьшить интенсивность протекания недугов.
Взаимосвязь двух заболеваний
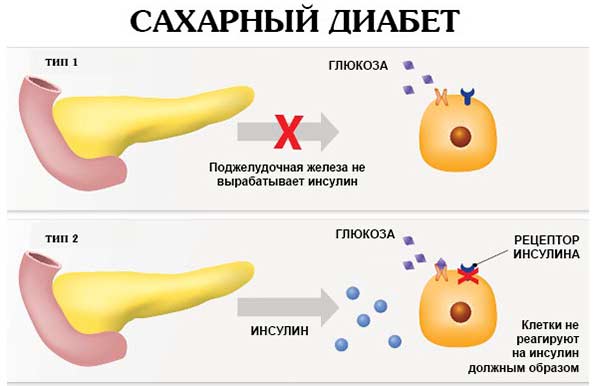
Поджелудочная железа в человеческом организме выполняет важную функцию – на ней лежит ответственность не только за корректное протекание обменных процессов всех видов, а и контроль над синтезом инсулина и глюкагона, принимающих активное участие в обмене углеводов. Однако в случае развития панкреатита очень часто происходит и повышение глюкозы в кровяной жидкости.
Воспаленная железа уже не способна в полной мере вырабатывать нужные гормоны, в итоге наблюдается их недостаток. Особенно опасен дефицит инсулина, который является проводником глюкозы, получаемой в результате расщепления углеводов.
Глюкозное вещество крайне важно для многих органов и систем организма, в которые оно поступает благодаря инсулину. В случае его понижения уровень сахара в крови начинает стремительно подниматься, что в медицине определяется, как гипергликемия, которая и способствует развитию сахарной патологии.
Как видим, две этих патологии тесно взаимосвязаны, подобное их сочетание специалисты называют панкреатогенным диабетом, при котором одновременно страдает эндокринная и экзокринная функциональность организма.
Цель и принципы диеты при панкреатическом диабете

Специальное питание при панкреатите и сахарном диабете позволяет предупредить резкое увеличение глюкозного показателя в крови и повышение массы тела пациента.
Его основная цель – предоставить поджелудочной железе максимальный покой, тем самым предупреждая избыточную нагрузку на нее. Для этого необходимо, чтобы потребляемая пища была щадящей (отварная, паровая или протертая), что помогает избежать чрезмерной активности поджелудочных ферментов.
Лечебный рацион питания при панкреатогенной патологии, помимо удерживания глюкозного показателя на корректном уровне, помогает:
- Восстановить нормальную кислотность в кишечнике.
- Вывести избыточное скопление ферментов пищеварения из больной железы.
- Убрать скопления токсических веществ из организма.
Грамотно подобранная диета при панкреатите и сахарном диабете способствует восстановлению нормальной работоспособности ПЖ. Для этого необходимо:
- Обязательно соблюдать условия сбалансированного питания, тщательно рассчитав суточную потребность белков, углеводов и жиров.
- Допустимый объем калорий для женщин составляет 2000, а для мужчин – 2500 в сутки. Точная цифра устанавливается в зависимости от массы тела человека, характера трудовой деятельность и соблюдения физических нагрузок.
- Питаться нужно часто, не меньше 4 раз в день.
- Категорически избегать продуктов из запрещенной категории.
- При приготовлении еды приоритет отдавать паровой обработке блюд либо традиционной варке. При стойкой ремиссии допустимо запекание и тушение.
Однако оптимальный вариант лечебного питания все же разрабатывается лечащим врачом, исходя из индивидуальных особенностей здоровья пациента. К примеру: для диабетиков с панкреатитом, занимающих активным спортом предпочтительнее углеводная диета, а вот беременным и кормящим мамам пользу принесут жиры.
Совмещение двух диет

При диабетическом панкреатите специалисты рекомендуют сочетать два диетстола №5 и №9.
Диета №5 назначается при панкреатическом недуге, стол №9 при диабете первого и второго типа. При панкреатите в сочетании с диабетом перед лечащим врачом стоит задача правильно составить рацион питания с учетом индивидуального протекания обоих патологических процессов.
В ниже расположенной таблице приведены ключевые нюансы диет:
Диета №9
Диета №5
Если не соблюдать эти правила, риск развития серьезных осложнений возрастает в несколько раз:
- Гипогликемия или гипергликемия способна привести к потере сознания, что опасно диабетической комой.
- Развитие почечной, сердечной патологии, а также значительное понижение зрения, вплоть до полной слепоты и нарушение работы головного мозга.
- Разъедание панкреатической железы ее собственными ферментами приводит к панкреонекрозу.
- Частые панкреатические рецидивы вызывают яркое проявление болезненной симптоматики: рвоты, интенсивных болей, газообразования, нарушение функций ЖКТ.
Что можно есть при остром панкреатите и сахарном диабете? Острый воспалительный процесс железы зачастую является следствием несоблюдения правильного питания. В первые сутки приступа показано полное голодание, которое по клиническим показаниям может быть продлено до трех-четырех дней. После этого назначается максимально щадящий режим питания:
- Запрет на острую, сладкую и раздражающую пищу до полного исчезновения болезненных проявлений.
- Питаться нужно маленькими порциями.
- Предпочтение отдавать белковой еде.
Твердые продукты строго воспрещены первые 2-3 дня, но в это время показаны:
- Постные бульоны.
- Вегетарианские супчики.
- Кисель из геркулеса.
- Компот из сушеных фруктов.
В последующие дни рацион немного расширяется, разрешаются жиденькие кашки на воде (овсянка, гречка, рис, манка).
Со второй недели устойчивого улучшения состояния вводятся каши, приготовленные на молоке, разбавленного пополам с водой, но в чистом виде молочный продукт противопоказано употреблять.
При данной форме недуга диетический стол должен соблюдаться как минимум 6 месяцев со дня приступа.
Однако зачастую наблюдается совершенно другая картина: уже с четвертого месяца, почувствовав облегчение, больной забывает о врачебных наставлениях и начинает пить алкоголь и кушать жареные блюда, что и приводит к очередному обострению патологии.
Запрещены к употреблению отдельные овощи и фрукты, для которых характерно длительное их усвоение либо они содержат вещества, способные нанести существенный вред железе. На протяжении двух месяцев после острого рецидива нельзя:
- Лук.
- Бобовые.
- Чеснок.
- Томаты.
- Щавель.
- Грибы.
- Хрен.
- Редис.
- Цитрусы.
- Кислые фрукты.
При остром панкреатическом диабете запрещено употреблять белокочанную капусту в любом ее виде. Данный овощ может спровоцировать вздутие живота и усиленную выработку ферментов поджелудочной. Лучше предпочесть другие виды капусты, например, цветную или брокколи, богатые на микроэлементы и различные витамины, при этом не вызывающие проблем с пищеварением.
Свежие фрукты разрешаются только спустя месяц после острого рецидива.
Суточная калорийность не должна быть больше 1800-2000 ккал. Важно соблюдать и тепловой режим блюд, как при их готовке, так и при употреблении. Минимальный температурный показатель при приготовлении диетической еды не должен превышать 50 градусов.
Готовые блюда можно есть только в теплом состоянии. Это обусловливается тем, что горячая еда раздражает слизистую ПЖ, поэтому может вызвать новый рецидив, а для переработки холодной пищи требуется больше энергии.
Питаться нужно дробно с перерывом в 2-3 часа. На протяжении дня должно быть три обстоятельных приема еды, между ними 2-3 легких перекуса.
Первостепенной задачей лечебного рациона при панкреатической патологии хронической формы и наличии параллельного СД является предотвращение последующего рецидива.
Основные требования при данном анамнезе точно такие же, как и при остром воспалительном процессе железы:
- Кушать дробно.
- Исключить вредные продукты.
- Избегать алкогольных напитков.
- Убрать продукты с быстрыми углеводами.
Основное отличие диетического рациона при остром и хроническом воспалении в том, что в меню вводятся свежие фрукты и овощи, но с обязательным мониторингом их суточного количества. Помимо этого допустимо повышение и показателя калорийности (до 2500 ккал в сутки).
Разрешается употребление молочной продукции, но не больше 1 стакана в сутки: ряженка, кефир, сметана, молоко с низким % жирности. В каши можно добавлять сметану и масло (не больше 10 г в сутки), а из сладостей позволяется полакомиться медом (2 ч.л. в день).
Из напитков можно принимать:
- Некрепкий чай.
- Компот из сухофруктов.
- Морс из ягод.
- Домашний кисель (не магазинный).
- Напиток шиповника.
- Минеральная вода без газа.
- Травяные отвары.
- Какао с добавлением молока.
Нельзя пить свежеотжатые соки домашнего приготовления, их обязательно разводят водой 1:2.
Запрещенные продукты и ограничения

При панкреатите с диабетом необходимо полностью избегать:
- Сдобную выпечку.
- Мучные изделия.
- Кофе.
- Грибов.
- Фастфудов.
- Спиртное.
- Концентрированный чай.
- Копчености.
- Полуфабрикаты.
- Кондитерская продукция.
- Жгучие и кислые соусы.
- Сладкие сиропы.
- Кукурузу.
- Кислых фруктов и ягод.
- Сгущенное молоко.
- Йогурты с фруктово-ягодным наполнителем и сахаром.
- Мюсли и хлопья быстрого завтрака.
- Консервы (мясные и рыбные).
- Подслащенные газированные напитки.
- Жирные и наваристые навары.
- Мясо и рыба жирных сортов.
Аккуратно относитесь к сладким овощам, ягодам и фруктам (тыква, морковь, свекла, клубника, виноград и пр.) – их содержание в рационе должно быть ограничено.
Меню на один день при разных стадиях болезни

Приблизительное меню при панкреатите и сахарном диабете:
Режим питания
Острая стадия
Хроническая стадия
На примере предложенного однодневного меню можно разработать собственные вариации рациона либо попросить помощи в составлении у своего врача.
С каждым приемом пищи рекомендуется выпивать 200 мл. жидкости, а присутствие хлеба сократить до 50 гр.
Рецепты приготовления питательных и полезных блюд
Какие можно использовать рецепты при диабете и панкреатите? Стоит подчеркнуть если грамотно подойти к лечебному питанию, то стол будет не только полезным, но и разнообразным.
Предлагаем несколько вариантов рецептов блюд, которые можно приготовить для больного человека с диабетическим панкреатитом.

Для приготовления винегрета взять в равных пропорциях:
- Картофель.
- Морковь.
- Свеклу.
- Растительное масло – по вкусу.
Все овощи отварить прямо в кожуре, что позволяет сохранить их витамины и другие полезные вещества. Когда овощи станут мягкими, остудить и очистить от кожуры. Нарезать мелкими кубиками, соединить. Добавить растительное масло, перемешать.

Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
- Говядина или другое нежирное мясо – 150 г.
- Манная крупа – 10 г.
- Яйцо – 1 шт.
- Вода – 1/3 стакана.
- Оливковое масло – 0,5 ст.л.
Мясо отварить, а затем перекрутить через мясорубку. В указанный объем воды всыпать манку, полученную манную массу прибавить в подготовленное мясо. Затем вбить яйцо и все перемешать.
Чашу в мультиварке промазать маслом и переложить в нее готовый манно-мясной фарш. Пудинг готовят на пару до полной готовности.

Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
- Обезжиренный творог – 300 г.
- Яичные белки – 3 шт.
- Сладкие яблоки – 300 г.
- Изюм и курага – 50 г.
С яблок снять кожуру, удалить сердцевину и протереть на самой мелкой терке. Сухофрукты перебрать, промыть чистой водой, а затем залить кипятком на 10 минут. В творог добавить подготовленные яблоки, распаренный ягоды и взбитые в пышную пенку белки, перемешать.
Готовую массу выложить ровным слоем на противень, застеленный пергаментной бумагой, и выпекать при 180 градусах около 40 минут.
Одну горсть сушеного шиповника залить 1 литром кипятка и также настоять 3 часа. Профильтровать принимать на протяжении дня.
Заключение
При панкреатогенном диабете человек должен внимательно относиться к своему питанию, с обязательным соблюдением рекомендаций специалистов. Не стоит пренебрегать врачебными предписаниями, такое отношение к своему здоровью только усугубить течение двух тяжелых болезней. Успех лечения возможен только при грамотно подобранной медикаментозной терапии и тщательном соблюдении диеты.
![]()
Употребление монастырского сбора для лечения панкреатита
Вы удивитесь, как быстро отступает болезнь. Позаботьтесь о поджелудочной железе! Более 10000 людей заметили значительное улучшение в своем здоровье, просто выпивая по утрам…

Основные рекомендации по составлению диетического питания при панкреатите с гастритом
Имеются не сложные предписания по поводу правильного питания, позволяющие купировать активность патологий в этих органах

Можно ли употреблять соль при панкреатите и в каком количестве она не принесет вреда?
Соль при своем непомерном потреблении способна существенно осложнить протекание этого недуга

Можно ли есть майонез при панкреатите и чем заменить данный соус?
Почему его нельзя кушать, в чем именно заключается такой категорический запрет?

Масло оливковое в составе диетического питания при панкреатите
Многие пациенты отмечают положительный эффект после приема масла - даже одна ложка средства, принятая на голодный желудок, снимает болезненность в железе
Если у вас проблемы с поджелудочной железой, не поленитесь сходить к эндокринологу. При наличии диабета или только подозрении на него врач обязательно расскажет о питании и выдаст брошюру, где указаны все категории продуктов — что можно, что нельзя, а что ограничить
Мало кто знает, что просом (пшеном) можно лечить гипертонию, панкреатит, сахарный диабет, печень, мочевой пузырь, геморрой и даже куриную слепоту, не говоря уж о некоторых других болезнях.
Просо — древняя культура, хотя и находится далеко позади пшеницы, ржи, риса, гречихи, овса и других злаков.
Но в действительности белка в пшене не меньше, чем в манной крупе, по крахмалу оно мало чем уступит рису; калия – в 4 раза, а магния – в 5 раз больше, чем в рисе. В нём много никотиновой кислоты, меди и марганца. Поэтому пшено обладает способностью стимулировать кроветворение. А магний способствует расширению коронарных сосудов. Этого вполне достаточно, чтобы пшено вновь оказалось на вашем столе.
Мало кто знает, что просом (пшеном) можно лечить гипертонию, панкреатит, сахарный диабет, печень, мочевой пузырь, геморрой и даже куриную слепоту, не говоря уж о некоторых других болезнях.
Ценное свойство пшена – выводить из организма остаточные антибиотики и продукты их разложения (при приёме антибиотиков ежедневно надо есть пшённую кашу). Выявлена также особенность пшена уменьшать рост опухолей. Его мочегонное действие помогает при лечении водянки и болезней почек. К тому же пшено сращивает сломанные и укрепляет повреждённые кости, заживляет раны и способствует соединению мягких тканей, укрепляет мышечную систему.
Вот рецепты лечения самой простой крупой – пшеном.
Полезно один раз в неделю принимать 1 столовую ложку пшённой муки. Пользоваться этим средством придется длительно.
1 стакан пшена залить в кастрюле (эмалированной, без сколов) 2 л воды и варить до полного разваривания крупы. Отдельно на тёрке натереть около стакана тыквы, добавить в кастрюлю с пшеном и варить ещё 20 минут. Слегка посолить, влить 1 чайную ложку подсолнечного масла и есть на ужин. Длительность лечебного курса 3 недели. Через 10 дней повторить целебный ужин. Воспалительный процесс в тканях поджелудочной железы уменьшится.
Основным блюдом у пациентов с болезнью панкреатит являются крупы. Они полезны, питательны, очень вкусны. Употребляются со 2 или 3 суток после обострения хронического или проявления острого панкреатита. На протяжении лечения помогают справиться с болезнью. Так как хорошо перевариваются, усваиваются, не нагружают поджелудочную железу. Но не все крупы обладают такими свойствами и целебными действиями. Некоторые из них нежелательны к употреблению или вовсе противопоказаны. Поэтому важно разобраться, какие каши можно есть при панкреатите поджелудочной железы.
Разрешенные
Важно понимать, что даже самые полезные каши при панкреатите употребляйте регулярно, но дозировано. Не увлекайтесь большими порциями. Какие крупы относят к разрешенным и полезным продуктам при панкреатите:
- Гречневая. Ее разрешают вводить к концу первой недели обострения заболевания.
- Овсяная. Этот тип крупы очень эффективен при обострении болезни.
- Рисовая. Этот натуральный абсорбент отлично подходит для выведения вредных веществ из организма больного.
- Манная. Оказывает благоприятное воздействие при панкреатите, обволакивает и беспрепятственно продвигается по кишечнику.
- Перловая. Вязкая консистенция прекрасно обволакивает слизистую желудочно-кишечного тракта, но для хорошей усвояемости требует тщательного измельчения перед употреблением.
- Льняная. Употребляют при хроническом панкреатите.
Благодаря полезным свойствам, организм пациента быстро насыщается необходимыми веществами, элементами, витаминами и быстро идет на поправку.
Запрещенные
Помимо полезных круп существуют запрещенные каши при панкреатите. Некоторые из них плохо перевариваются, являются грубыми, возникают трудности с усваиванием. Они противопоказаны особенно при обострении болезни. Какие каши при панкреатите, способствующие обильному производству панкреатического сока:
- Пшенная. Крупа плохо переваривается.
- Пшеничная. Содержание углеводов создает условия плохого усваивания.
- Кукурузная. Считается очень жесткой.
- Ячневая. Плохо усваивается.
- Бобы, горох, нут, чечевица. Запрещены при любом виде патологии.
Рекомендуется полный отказ от запрещенных видов круп, поскольку они затрудняют процессы переваривания и усложняют лечение.
Общие особенности употребления каш
В период обострения патологии употребляют только допустимые каши при панкреатите. Спустя 2-3 дня лечения вводят рисовую крупу. Затем постепенно вводят гречневые и другие крупы. Перловку вводят осторожно, предварительно измельчив.
В период острого обострения все крупы приготавливаются исключительно на пару. Их консистенция должна быть жидкой и вязкой. Все крупы варите без соли, сахара, масел и на водной основе, иногда разбавляют молоком. Рекомендуется полностью разваривать крупы, после чего перетирать через сито или измельчать с помощью блендера. При наличии кофемолки или блендера с металлическим ножом, измельчите крупу в сыром состоянии, после варите из полученной смеси.
В процессе улучшения состояния, разрешается не измельчать крупу перед варкой, но пациент должен тщательно пережевывать пищу самостоятельно. В это же время разрешается добавлять в полученный состав для пищи немного сливочного масла, а при положительной реакции организма, варить на молоке без разбавления водой.
Особенности разных каш
Каждая смесь крупы представляет собой продукт, содержащий полезные элементы, витамины. Крупы обладают свойствами, способными влиять на пищеварительную систему. Изучив подробно состав, свойства и особенности, сделайте вывод, какую кашу можно при панкреатите, а от какой откажитесь.
Рисовая крупа является абсорбирующим веществом, выводящим из организма пациента все вредные вещества, токсины. Употребление рисовой каши способствует быстрой усвояемости при панкреатите. Благодаря своим свойствам, ее вводят в рацион пациента с первого дня лечения.
Готовить рис следует на воде или воде с молоком. Но такая каша при панкреатите не должна быть частым блюдом в рационе, поскольку обладает закрепляющими свойствами. Если на фоне обострения заболевания появился запор, она способна усугубить положение. В шлифованном рисе не содержится необходимого количества важных витаминов и микроэлементов. Коричневый рис известен отрубевидными чешуйками, способствующими раздражению желудочно-кишечного тракта.
Употребление овсяной каши рекомендуется при панкреатите, в период обострения. Она является богатым источником витаминов, микроэлементов и других полезных веществ. Блюдами из данной крупы разнообразьте диетическое меню. Овсянка прекрасно стабилизирует работу поджелудочной железы снимает болевой синдром, быстро насыщает, избавляет от чувства голода, обогащает силами, укрепляет иммунитет.
Подавать блюдо следует в полужидком состоянии и однородной консистенции. Готовят на воде или наполовину разбавляют жидкость с молоком. Обязательно крупу хорошо разваривают и едят в охлажденном состоянии.
Вводить манную кашу в рацион пациентов при панкреатите очень верное решение. Она легко усваивается, быстро переваривается и не застаивается в кишечнике. Преимуществом таких блюд является быстрое выведение жиров из организма и обволакивание стенок желудочно-кишечного тракта.
При такой болезни важно употреблять много белковой пищи. Манка содержит до 10 г белка на 100 г крупы. За счет данных свойств она идеальна в качестве диетического меню. Малое количество клетчатки в манке предотвратить риск появление вздутия живота, колики и метеоризм. Врачи разрешают вводить крупы с 5 дня диеты. Консистенция должна быть жидкой. Готовят блюдо на воде или пополам с молоком.
Гречка является питательным продуктом, содержащим много витаминов и полезных микроэлементов. В ее составе содержится клетчатка и белок. Гречневая каша при панкреатите также вводится в меню пациентов, но при соблюдении важных правил. Блюдо обязательно должно быть вязким, рекомендуется дополнительно перетирать. Готовят в воде или в равных пропорциях с молоком и водой.
Разрешают есть в конце первой недели диеты. Противопоказано заправлять гречку солью, сахаром, приправами, специями, пряностями. Отлично подойдет в виде гарнира к паровым тефтелям, котлетам, тушеной рыбе и мясу. Начиная с 3 недели, вводят овощные супы с гречкой.
Для получения разваренной субстанции, варят блюдо длительное время. Перед началом приготовления, рекомендуется настоять промытую и очищенную крупу в воде на протяжении ночи. Некоторые врачи рекомендуют употреблять гречневые хлопья. Количество полезных элементов, важных аминокислот и витаминов в гречихе максимально. Еще одно преимущество высокое содержание белка и клетчатки.
Перловую крупу делают из зерен ячменя. Их подвергают обогащению витаминов и важных полезных элементов. В ее состав входят витаминные комплексы, микроэлементы, клетчатка, аминокислоты, белковые соединения. Перловую кашу относят к числу диетических блюд, поэтому она так полезна при панкреатите. Поскольку структура крупы является грубой, следует придерживаться правил при ее приготовлении. Включая ее в диетическое меню, происходит быстрая регенерация пораженных органов пищеварительной системы. Несмотря на все положительные стороны перловки, употреблять ее стоит в ограниченном количестве.
Поскольку у пшеничной каши грубый помол, ее рекомендуют употреблять при панкреатите спустя 4 дня диеты. За счет высокого содержания клейковины, прекрасно и быстро насыщает организм, предотвращая чувство голода. Варят ее очень тщательно, не добавляя соль, сахарный песок, масло. Включается в рацион пшенная каша при панкреатите и холецистите в период ремиссии не чаще 2-х раз в неделю. А вот ячневая каша вводится в меню пациента при панкреатите не ранее достижения стойкой ремиссии. Кушать следует в разваренном виде или в состоянии пюре.
Многие крупы прекрасно усваиваются и перевариваются в организме. Но кукурузная каша при панкреатите запрещена к употреблению, как при обострении болезни, так и в процесс ее ремиссии. Воспаленная поджелудочная железа очень чувствительна и уязвима к внешним раздражителям, а данный вид каш слишком груб. Появляются неприятные симптомы, сопровождающиеся болью. Кушать блюда из этой крупы разрешается только после стойкого улучшения, редко и малыми порциями. Смесь должна быть разварной, свежей.
Другие каши
Существуют другие виды круп, имеющие свои особенности и свойства:
- Облегчить состояние поджелудочной железы можно с помощью льняной каши при панкреатите. В ее жмыхе содержится огромный витаминный комплекс. При заваривании, образуется целебная жидкость, обладающая обволакивающими, противовоспалительными и болеутоляющими свойствами. Такие особенности положительно влияют на раздраженную поджелудочную железу и успокаивают ее.Льняная смесь не требует варки. Достаточно залить крутым кипятком и настоять.
- К концу первой недели лечения с помощью специальной диеты разрешается употреблять молочные каши при панкреатите. Но есть несколько важных правил при приготовлении. Молоко используют только обезжиренное, а его консистенция должна быть разбавленной с водой в равных пропорциях. Для лучшего усваивания важно перетереть блюдо в пюре. Нельзя солить или сахарить кашу.
- С осторожностью будьте к крупе ячменя, поскольку ячневая каша при панкреатите допустима лишь при стойкой ремиссии и при условии хорошей переносимости. В острых формах заболевания от нее отказываются. Она богата витаминами, минералами, клейковиной и углеводы. Способствует насыщению, утоляет голод. Углеводы плохо усваиваются, возникает неприятная симптоматика в виде тошноты, тяжести в желудке. Нельзя есть ее часто.
- Целебными считаются овес и овсяная каша при панкреатите. Из овса делают лечебные отвары, прекрасно обволакивающие слизистые оболочки органов пищеварения. Смесь также обволакивает, успокаивает, обезболивает и снижает воспалительные процессы в очагах поражения.
- Геркулесовая каша позволит разнообразить привычное меню при панкреатите. Она дарит энергию для борьбы с болезнью, снимает болевой синдром, нормализует работу поджелудочной и укрепляет иммунную защиту.
Некоторые рецепты
Справиться с заболеванием помогут специальные диеты, а для разнообразия меню рецепты полезных блюд:
Крупа овсянка. Берем, смешиваем в соотношении 1:1 молоко и кипяченую воду, доводим до кипения и всыпаем хлопья овсянки. На слабом огне в момент закипания производим помешивания. В таком режиме проводим 5-10 минут, что даст возможность убрать подгорание на дне емкости и слипание при варке каши. Накрываем крышкой, снимаем с плиты и даем настояться в течение 15-25 минут. Полезное блюдо готово. По желанию добавляйте маленький кусочек сливочного масла.
- При возникновении острого панкреатита, после голодной терапии, которая длится 2-3 дня, данную кашу употребляют в жидкой форме, перетерев ее через ситечко.
- При хронической форме, употребление данной каши допускается не перетёртой, без добавления соли, сахара.
Омлет белковый на пару. Для приготовления омлета (белкового) используется 2 яйца, молоко 0,5 стакана. Данное блюдо готовится быстро и полезно при панкреатите любых форм сложности. Разбивает аккуратно яйца в пластиковую емкость, достаем желтки. Добавляем молоко и перемешиваем. Берем кастрюлю, кладем на донышко вафельную тряпку и на нее ставим емкость со смесью, в свободное пространство между двумя емкостями наливаем воды, до уровня смеси во внутренней емкости. Кипятим кастрюлю 20-26 минут. Омлет готов.
Читайте также:


