Кишечная инфекция диета какие супы можно есть

- Питание в острый период
- Диета после выздоровления
- Питание в зависимости от заболевания
- Видео по теме
Кишечная инфекция – это острый процесс, характеризующийся воспалением слизистой оболочки пищеварительного тракта. Болезнь сопровождается нарушениями пищеварительных процессов. Возбудителем патологического процесса являются болезнетворные микроорганизмы, которые проникают в организм через ротовую полость.
Пациенты могут жаловаться на диарею, тошноту, рвоту, боли в животе. Интоксикация организма проявляется в виде головных болей, слабости, повышения температуры. Кишечные инфекции распространены среди людей абсолютно любых возрастов, но наиболее подвержены им дети. По распространенности кишечные инфекции стоят на втором месте после ОРВИ.
Патогенные микроорганизмы попадают в воду, продукты питания и на различные предметы. Они способны находиться там длительный период времени. Патогены могут проникнуть в организм человека при употреблении плохо вымытых овощей и фруктов, питье некипячёной воды, употреблении мясных и молочных продуктов, которые не прошли достаточную термическую обработку, а также пренебрежение правилами личной гигиены.
Лечение включает в себя борьбу с обезвоживанием, диетическое питание и антибактериальную терапию. Неправильное питание может привести к затянувшейся диареи, резкой потере веса и лактозной непереносимости. Что можно есть при кишечной инфекции, а от чего следует категорически отказаться?
Питание в острый период
Главным принципом питания является отказ от водно-чайных диет и подбор рациона, который бы повышал сопротивляемость организма. Для восполнения водного баланса каждые пять минут больному рекомендуется пить по чайной ложке простой воды.
Ни в коем случае нельзя пить воду залпом, это может спровоцировать рвотный рефлекс и привести к еще большему обезвоживанию. В качестве альтернативы воды можно давать раствор Регидрона, сладкий компот из сухофруктов или минеральную воду без газа.
Рассмотрим общие принципы, которые включает в себя питание при кишечной инфекции:
- диета должна соблюдаться не только во время болезни, но и на протяжении двух недель после выздоровления;
- перед употреблением пищи рвотные позывы должны быть купированы;
- еду следует принимать маленькими порциями;
- полностью отказываться от пищи неправильно, ведь организму крайне необходимы питательные вещества для борьбы с болезнетворными микроорганизмами;
- суточный объем пищи сокращают на пятьдесят процентов;
- пищу лучше употреблять в пюреобразном виде. Ее лучше готовить на пару и отваривать;
- рацион должен включать в себя достаточное количество белка;
- исключаются продукты, усиливающие перистальтику и стимулирующие работу пищеварительных желез;
- на время лечения и в последующие две недели запрещено употребление цельного молока.
Первые дни рацион должен быть максимально скуден. Примерно на четвертые сутки следует осторожно вводить паровые котлеты, супы на нежирном бульоне, мясные фрикадельки, отварную рыбу, яйца. А чего же нельзя есть? Выделим пять основных пунктов:
- Из-за инфекции снижается ферментативная активность, вот почему жирное мясо и рыба находятся под запретом.
- Запрещено употребление черного хлеба и особенно сухариков из него. Продукт усиливает перистальтику кишечника. А свежая сдоба вызывает процессы брожения в кишечнике.
- Крепкие бульоны также категорически запрещены. Больному организму тяжело будет перерабатывать такую пищу.
- Сырые овощи и фрукты усиливают перистальтику и могут привести к затяжной диарее.
- Запрещено употреблять ягоды, соки, кондитерские изделия.
Диета после выздоровления
Мы уже поговорили об особенностях питания во время острого процесса, а какая же диета показана после стихания инфекционного процесса? Что можно есть в этот период? В течение двух недель после заболевания организм восстанавливает свои защитные силы. В этот период можно кушать каши, только они должны быть тщательно разварены.
Это может быть гречневая, рисовая, манная или овсяная крупа. Каши следует варить на воде, а не молоке. При диарее первое время лучше использовать рисовую кашу, а уже после нормализации стула разрешается перейти на гречку. Эта каша особенно полезна, если после болезни появились запоры. Справиться с задержкой стула также поможет кукурузная каша.
Также разрешается готовить паровые котлеты и тефтели из нежирных сортов мяса: говядины, крольчатины, телятины, индейки, куриной грудки. Свинину употреблять категорически запрещено! Полезны для нормализации работы кишечника кисломолочные продукты. Например, можно начать с нежирного творога. В нем не должно быть наполнителей и фруктов.
Постепенно, при улучшении самочувствия, можно добавлять тертый банан или яблоко. Затем можно вводить в рацион сметаны, кефир, йогурт. Большую пользу принесут пюре из овощей. Для его приготовления можно использовать кабачки, капусту, брокколи, тыкву, цветную капусту. Свежий хлеб может вызвать диарею. Разрешены сушки, вчерашний хлеб, сухое печенье.
Под запретом находится такая пища:
- мороженое, пирожное, торты, конфеты;
- зелень, огурцы, помидоры, морковь, свекла;
- ржаной хлеб;
- сосиски, колбасы;
- бобовые;
- газированные напитки, алкоголь.
Питание в зависимости от заболевания
Кишечная инфекция может быть вызвана вирусами и бактериями. Симптомы, а соответственно и лечение, в каждом случае могут отличаться.
Сальмонеллез
Возбудителем заболевания является сальмонеллезная палочка. Эти бактерии чаще всего поражают детей. Обнаружить сальмонеллы можно где угодно, например, в продуктах питания. В мясе и колбасных изделиях палочка может сохраняться до четырех месяцев, а в замороженном мясе – до полугода.
При этом внешний вид и вкусовые качества продукта чаще всего остаются неизмененными. Недуг проявляется в виде слабости, озноба, повышения температуры, тошноты, рвоты, диареи. С каждой минутой бактериальной инфекции в организме становится все больше и больше. В детском возрасте сальмонеллез способен привести к летальному исходу.
Меню должно включать в себя достаточное количество белка, при этом углеводы и жиры резко ограничиваются. Такой тип питания длится всего несколько дней, так он считается энергетически неполноценным. При сальмонеллезе важно не только то, какой набор продуктов используется, но и каким способом приготовлены блюда. Пищу лучше запекать, отваривать или готовить на пару. После чего блюдо должно тщательно измельчиться в блендере.
Из рациона придется исключить такие продукты:
- цельное молоко;
- свежие овощи;
- некоторые фрукты: виноград, цитрусовые, груши;
- овсяная, перловая и ячневая крупа;
- сладости, сдоба;
- газировка;
- пряности, соусы, маринады;
- консервы и копчености;
- полуфабрикаты и фастфуды.
Энтеровирусная инфекция достаточно устойчива к внешнему воздействию и может длительное время существовать в окружающей среде. Она выдерживает даже замораживание и кислую среду. В желудочно-кишечной системе энтеровирусы чувствуют себя также хорошо, ведь на них не воздействует соляная кислота. Заразиться можно через немытые руки, пищу, а также воздушно-капельным путем.
В девяносто процентов случаев заболеваемость приходится на детей. Проникнув в организм, вирусная инфекция может долгие годы ждать удобного момента и никак себя не проявлять. Заболевание может вызывать появление респираторных симптомов: насморк, кашель, боль в горле. Диспепсические расстройства проявляются в виде тошноты, вздутия живота, болей, запоров или поносов.
Острая кишечная инфекция – это воспаление пищеварительного тракта, которое сопровождают рвота, понос. Главная проблема болезни – обезвоживание. Потеря жидкости может достигнуть критического уровня, спровоцировать летальный исход. Важную роль в лечении играет диета. Она помогает восстановить водно-солевой баланс, нормализовать работу ЖКТ.
Пути заражения
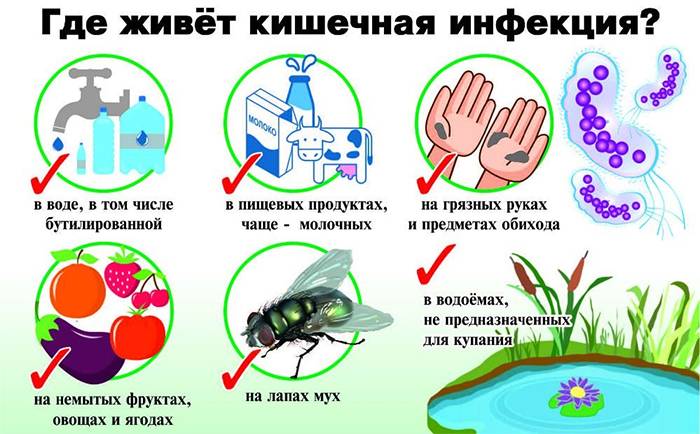
Инфекцию вызывают вирусы, бактерии, грибы и простейшие. Можно заболеть, если употреблять грязные продукты, воду. Главный путь заражения – немытые руки.
Симптомы кишечной инфекции

Признаки болезни возникают сразу или через 3 дня после попадания опасных микроорганизмов. Это зависит от вида возбудителя, который спровоцировал воспаление, возраста и здоровья больного. Инфекция тяжело протекает у детей и пожилых людей.
Симптомы кишечной инфекции:
- колики и боль в животе;
- понос, иногда с кровью;
- рвота;
- головная боль;
- тошнота;
- повышенное газообразование (метеоризм);
- отсутствие аппетита;
- лихорадка.
Почему важно соблюдать диету
При инфекции стенки кишечника и желудка раздражены. Тяжелая еда усиливает расстройство пищеварения, тормозит заживление. Чтобы организм не ослаб и смог бороться с недугом, нужно есть продукты, которые не раздражают органы ЖКТ (рис, банан, яблочное пюре). Они содержат мало клетчатки, что способствует нормализации стула, дают организму вещества, помогающие восстановить силы.
Правила питания при кишечной инфекции

- При обострении полностью откажитесь от еды (рекомендация для взрослых).
- Придерживайтесь диеты не только в период болезни, но и 2 недели после исцеления.
- Ешьте маленькими порциями.
- Компенсируйте дефицит жидкости обильным питьем воды.
- Готовьте пищу на пару или варите, делайте пюре.
- Добавьте к рациону белок.
- Исключите продукты, которые содержат клетчатку, стимулируют перистальтику кишечника.
Пейте больше воды

Жидкость помогает очищению организма от токсинов, возбудителей инфекции. Чтобы не допустить обезвоживания, необходимо пить большое количество воды. Врачи считают, что диета на первой стадии заболевания должна состоять только из черного, слегка сладкого чая (1–1,2 л в день).
Кромке воды, при инфекции разрешены:
- отвар из сушеных плодов шиповника или черники;
- настой кожуры свежих яблок;
- процеженный рисовый бульон.
Чтобы не допустить обезвоживания, врачи назначают дегидратационные растворы или приготовленное по рецепту домашнее средство:
- Смешайте 1 ст. л. соли, 1 ст. л. сахара с 1 л кипяченой или отфильтрованной воды.
- Выпейте раствор в течение дня.
- Как оформить портфолио
- Торт на сковороде со сгущенкой: пошаговые рецепты с фото
- Рваная стрижка женская
Соблюдайте строгую диету

Если больной почувствовал голод, а еда не вызывает отвращения, можно приступить к приему пищи. При легкой стадии не нужно голодать, лучше ограничиться соблюдением строгой диеты, которая длится 1–2 дня. Врачи рекомендуют есть рисовую кашу, банан, белые сухарики.
Диета при кишечной инфекции основана на использовании продуктов, которые не раздражают органы пищеварения. Блюда должны быть приготовлены на пару, иметь мягкую или полужидкую консистенцию. Начинать нужно с небольшого количества теплой пищи – холодная или горячая под запретом.
Постепенно возвращайтесь к привычной еде
Если вы почувствовали себя лучше, нельзя сразу набрасываться на пищу, есть жареные, перченые, острые блюда. К привычному для вас рациону следует возвращаться постепенно, чтобы дать возможность пищеварительной системе наладить работу. Иначе она даст сбой, вернутся понос, боль в животе. На восстановление рациона должно уйти 3–4 недели.
Что есть в острой фазе болезни

Разрабатывая меню при инфекции, за основу берут диету Певзнера. При острых заболеваниях кишечника назначают лечебный стол №4. Все блюда варят или готовят на пару, после чего измельчают (протирают). Из рациона исключают закуски, гарниры из овощей и грибов. Очень полезны кисели, желе из черники, спелых груш, черемухи, других фруктов и ягод, которые содержат дубильные вещества.
Продукты и блюда, разрешенные во время строгой диеты:
- слизистые супы на нежирном мясном бульоне;
- черствый белый хлеб;
- картофельное пюре;
- гречка, рисовая и манная каши;
- нежирные сорта мяса или птицы;
- ягодное и фруктовое желе;
- яйца всмятку, омлет на воде (не больше двух в день);
- бананы, вареные фрукты без кожуры и семян;
- творог с низким процентом жирности.
При острой фазе болезни запрещены:
- черный хлеб, выпечка;
- перловая, кукурузная, ячменная и пшенная крупы;
- молоко и молочные продукты, кроме творога;
- сырые или вареные овощи и фрукты с кожурой (содержат клетчатку);
- жирная пища;
- десерты, богатые сахаром, шоколад;
- вареные и жареные яйца;
- консервы, соусы, приправы;
- бобовые;
- крепкие бульоны;
- газированные напитки, алкоголь.

Каша из этого злака – отличный способ остановить диарею. Рис не раздражает кишечник, обладает обволакивающим действием. Кашу нужно есть как самостоятельное блюдо.
- Залейте 4 ст. л. крупы 1 литром кипятка.
- Готовьте, пока рис полностью не разварится.
- Пропустите кашу через сито.
- Добавьте по 0,5 ч. л. соли и пищевой соды.
Сухари и печенье
Диета при инфекции кишечника предусматривает дробное питание, поэтому второй завтрак обязателен. Можно съесть несдобное печенье, например, галеты – несладкий продукт без начинки. На обед к нежирному говяжьему бульону хорошо добавить сухари из белого хлеба, подсоленные сушки или крекер.
Диетологи рекомендуют пить фруктово-ягодные напитки из клюквы, яблок, черники. Соки перед употреблением желательно разбавить водой в пропорции 1 к 2. Под запретом кислые напитки, например, виноградный или апельсиновый. Соки не должны содержать мякоть.
- Как и чем лечить гарднереллу у женщин
- Рецепт свекольника: приготовление
- Суп с яйцом: рецепты приготовления с фото
Разрешенные продукты во время выздоровления
В восстановительный период, который продолжается 2–3 недели, врачи рекомендуют стол № 4В с дробным пятиразовым питанием. Меню включает диетическое мясо, слизистые супы, каши и овощи. За день нужно выпить не менее 1,5 л воды, разрешены кофе, какао. Количество поваренной соли ограничивают до 8 г в сутки. К блюдам добавляют сливочное масло – 15 г на один прием. Продукты готовят на пару, употребляют в отварном или запеченном виде.
Диетическое мясо

Врачи запрещают есть после кишечной инфекции жирные сорта рыбы, свинину, копчености и колбасы, консервы. Диета включает блюда из цыплят без шкурки, кролика и язык куском, которые лучше отварить или потушить. При выздоровлении разрешены говядина, телятина, индейка и курица. Из них можно делать котлеты, кнели, суфле или фрикадельки, употреблять в протертом, рубленом виде.
Слизистые супы

Такие блюда оказывают на кишечник и желудок щадящее действие, поэтому входят в состав многих диет. Слизистый суп делают из риса, манки, геркулеса.
- Вскипятите 300 мл воды.
- Переберите, хорошо промойте 40 г риса.
- Всыпьте крупу в кипяток, варите час.
- Рис перетрите через сито.
- Добавьте нежирный куриный или говяжий бульон – 1 стакан.
- Доведите до кипения.
- Подавайте к столу с кусочком масла.
Рецепт супа из манки:
- Просейте 30 г крупы.
- Вскипятите 200 мл воды.
- Потихоньку, непрестанно помешивая, всыпьте 30 г манки.
- Убавьте огонь, варите 10–15 минут. Не прекращайте мешать.
- Влейте 200 мл обезжиренного молока, вскипятите и снимите с огня.
- Добавьте 1 ст. л. растительного масла, перемешайте.

В восстановительный период эти блюда можно готовить из всех видов круп – овсяной, пшеничной, рисовой или манной.
К столу можно подавать блюда из круп:
- пудинги;
- плов;
- зразы;
- котлеты из крупы без панировки.
Во время восстановления диета включает запеченые и паровые омлеты. Разрешено есть яйца всмятку. Под запретом остается жареная глазунья. Нельзя употреблять, вареные, сырые яйца.
Фруктовое желе

Блюдо, которое разрешено даже на этапе обострения, готовят по такому рецепту:
- Возьмите 1 кг яблок. Помойте, разрежьте на 4 дольки, удалите сердцевину.
- Переложите плоды в кастрюлю, налейте воды, чтобы она наполовину скрыла яблоки.
- Варите 30 минут на маленьком огне.
- Перелейте жидкость в другую кастрюлю, добавьте сахар (1 кг на 1,5 л сока).
- Поставьте на огонь, доведите до кипения.
- Убавьте газ и варите 50–60 минут. Масса должна уменьшить объем.
- Снимите с огня, разлейте по баночкам.
- Когда желе остынет, поставьте его в холодильник.
Овощи

Во время восстановительного периода добавьте к рациону следующие продукты:
- кабачки;
- картофель;
- морковь;
- помидоры;
- цветную капусту;
- тыкву.
Овощи, которые находятся под запретом:
- брюква;
- белокочанная капуста;
- лук;
- огурцы;
- редис;
- редька;
- репа;
- шпинат;
- щавель.
Кисломолочные продукты

Нежирный творог в небольших количествах можно употреблять даже во время строгой диеты. Когда острый этап позади, под запретом остаются цельное молоко, соленый сыр.
Если взрослый или ребенок хорошо переносят кисломолочные продукты, в восстановительный период разрешено есть:
- кефир;
- ряженку;
- некислую сметану (небольшое количество);
- свежий творог;
- сливки;
- паровой или запеченный творожный пудинг;
- неострый сыр.
Питание при кишечной инфекции у детей
Если ребенок ест сам, ему назначают ту же диету, что взрослым, голодание недопустимо. Кормление грудничков при инфекции имеет особенности.
Чтобы этого избежать, соблюдайте правила:
- Грудничкам, которые находятся на искусственном вскармливании, давайте смеси, где нет лактозы.
- Если мама кормит сама, объем молока нельзя снижать меньше, чем на 40%. Вместе с питательными веществами ребенок получает необходимую жидкость. Нужно увеличить количество кормлений, ориентироваться на аппетит и общее состояние малыша.
Видео
Слизистые супы входят в меню строгих диет. Они максимально щадят слизистую оболочку желудка и кишечника. Для приготовления слизистых супов необходимо перебрать крупу, промыть в теплой воде (кроме манной и молотых круп), засыпать в кипящую воду, протереть через сито и вновь поварить. Супы можно готовить из молотой крупы. В готовое блюдо добавляют сливочное масло.
Продукты: крупа ячневая 50 г, морковь 15 г, лук репчптый 9 г, корень петрушки 7 г, масло сливочное 7 г, бульон мясной 220 г, вода 250 г, соль.
Лук, корень петрушки, морковь очистить, промыть, нашинковать и положить в кипящий мясной бульон. Варить 30 минут, отвар процедить через марлю.
Крупу перебрать, промыть, залить кипятком, варить до разваривания 2 часа, процедить. В слизистый отвар добавить мясной бульон. Суп посолить, положить сливочное масло.
Продукты: рис 50 г, морковь 15 г, корень петрушки 9 г, лук репчатый 9 г, бульон мясной 250 г, вода 220 г, соль.
Лук, корень петрушки, морковь очистить, промыть, нашинковать и положить в кипящий мясной бульон. Варить 30 минут, затем процедить.
Рис перебрать, промыть, залить небольшим количеством воды, варить на медленном огне до полуготовности. Добавить процеженный мясной бульон и варить до полного разваривания риса. Затем процедить через марлю. Полученный отвар довести до кипения, добавить соль, размешать.
Продукты: крупа манная 40 г, молоко 350 г, яйцо 1/4 штуки, масло сливочное 15 г, сахар 3 г, вода 250 г.
В кипящую воду медленно засыпать манную крупу, помешивая, чтобы не было комочков, варить 10 минут. Добавить 250 г горячего молока, довести до кипения и снять с огня. Сырое яйцо смешать со 100 г горячего кипяченого молока, размешать и влить в суп. Добавить масло, сахар, соль.
Готовят лечебные протертые блюда из круп, говядины, рыбы, кролика, курицы, индейки, а также из овощей: кабачков, тыквы, цветной капусты, картофеля, моркови, зеленого горошка.
Протертые супы варят на мясном бульоне, на отваре из круп, овощей, на смеси этих отваров или на молоке. Все крупы, за исключением манной, полтавской и «Геркулеса», тщательно протирают. Можно использовать крупы для детского и диетического питания.
СУП РИСОВЫЙ МОЛОЧНЫЙ
Продукты: молоко 300 г, рис 40 г, масло сливочное 7 г, сахар 4 г.
Рис отварить в воде, протереть, развести горячим молоком, добавить сахар, соль, масло.
СУП ГЕРКУЛЕСОВЫЙ МОЛОЧНЫЙ
Продукты: молоко 300 г, геркулес 30 г, сахар 4 г, масло сливочное 7 г.
В кипящую воду всыпать тонкой струйкой геркулес, несколько минут прокипятить, добавить горячее молоко и варить 40 минут до готовности. Добавить сахар, соль, сливочное масло.
СУП ИЗ ОВСЯНОЙ КРУПЫ
Продукты: овсяная крупа 40 г, молоко 150 г, вода 300 г, яйцо 1/4 штуки, масло сливочное 15 г, сахар 3 г.
Овсяную крупу перебрать, промыть, залить кипятком, варить до готовности. Отвар процедить, крупу протереть через сито, смешать с отваром. Добавить горячее молоко, довести до кипения, снять с огня. Сырое яйцо взболтать вилкой и влить в него горячее кипяченое молоко. Этой смесью заправить суп, пока он не остыл, добавить соль, сахар, масло.
Продукты: мясо 80 г, яйцо 1/4 штуки, рис 30 г, молоко 100 г, вода 350 г, масло сливочное 15 г.
Мясо отделить от костей, очистить от сухожилий и жира, промыть, отварить, остудить, пропустить трижды через мясорубку. Рис перебрать, промыть, залить кипящей водой, варить 3 часа до разваривания, затем процедить.
В процеженный отвар добавить протертое мясо, соль, довести до кипения, снять с огня. Сырое яйцо смешать с горячим кипяченым молоком и влить в суп. Все перемешать, добавить масло.
Продукты: картофель 140 г, вода 320 г, масло сливочное 12 г, яйцо 1/2 штуки, сметана 25 г, мука 7 г, зелень 7 г.
Картофель очистить, промыть, сварить. Отвар слить в другую кастрюлю, картофель протереть через сито. Приготовить соус: подсушенную в духовке муку развести в 40 г картофельного отвара, вскипятить, процедить. Протертый картофель, соус и отвар смешать, добавить сырое яйцо, масло и тщательно перемешать. Суп вскипятить, посолить. Перед подачей заправить сметаной и посыпать мелко нарезанной зеленью петрушки или укропа.
Данный текст является ознакомительным фрагментом.
С кишечными инфекциями мамы маленьких детей сталкиваются достаточно часто. Причинами этого явления могут быть болезнетворные микроорганизмы, которые поражают пищеварительную систему. Ребенок в период обострения нуждается в особо тщательном уходе: болезнь ни в коем случае нельзя пускать на самотек, иначе это может привести к плачевным для здоровья последствиям. Каждый родитель должен знать, что диета при кишечной инфекции у детей (меню, особенности лечебного питания) – это важнейшее условие выздоровления.

Что такое ОКИ, ее виды
Острая кишечная инфекция (ОКИ) – это кишечное заболевание с фекально-оральным (энтеральным) механизмом заражения. Поражает все отделы ЖКТ: кишечник, желудок, двенадцатиперстную кишку.
- Вирусная. Возбудителем является ротавирус или кишечный грипп, энтеровирус, коронавирус, аденовирус.
- Бактериальная: дизентерия, стафилококк, сальмонеллез, кишечная палочка, грибки.
Основные причины возникновения кишечной инфекции у детей:
- несоблюдение правил личной гигиены: немытые руки после прогулки и посещения туалета;
- контакт с насекомыми или животными;
- отравление продуктами, хранившимися в неправильных условиях или с истекшим сроком годности;
- плохо вымытые фрукты и овощи;

- сырые продукты или прошедшие недостаточную термическую обработку;
- употребление зараженной воды;
- купание в грязных водоемах;
- контакт с заболевшими детьми (использование общих предметов гигиены или игрушек).
Симптомы ОКИ
Инкубационный период обычно составляет от получаса до нескольких часов, а у более взрослых детей болезнь может проявиться через сутки.
Кишечная инфекция начинается неожиданно: симптомы возникают достаточно быстро.
Наиболее характерные из них.
- Понос. Дисфункция пищеварения может сопровождаться болевыми ощущениями во время дефекации.
- Рвота, как правило, многократная.
- Общая слабость, недомогание.
- Малыши грудного возраста ведут себя беспокойно, много плачут, прижимают ножки к животу.
- Плохой аппетит.
- Повышение температуры тела.
- Боль в желудке.
- Вздутие живота, метеоризм.
При диарее и рвоте возможно обезвоживание организма. Родителям следует внимательно понаблюдать за состоянием ребенка. Пора бить тревогу, если вы заметили следующие признаки:

- кожные покровы стали очень сухими;
- малыш плачет без слез;
- слабость, сонливость;
- сильная жажда;
- пропадают мочеиспускания, в дальнейшем могут быть и запоры;
- вязкая слюна;
- снижение веса;
- западение глаз.
При обезвоживании рекомендуется сразу же обратиться к лечащему врачу. Также медицинская помощь необходима, если:
- данные симптомы возникли у грудничка;
- сильная рвота не прекращается в течение нескольких часов;
- в фекальных массах есть примеси крови;
- у малыша высокая температура;
- болезнь сопровождается сильными болями в животе;
- начались судороги.
Детская диета при кишечной инфекции
Раньше считалось, что во время обострения болезни необходимо соблюдать голодную диету и пить только воду. Сейчас педиатры отошли от такого подхода. Голодание крайне вредно для маленьких детей: это может привести к снижению массы тела, что очень нежелательно в этом возрасте. Растущему организму просто необходимо получать полезные вещества, витамины и минералы, которые помогут восстановить силы и придадут бодрости.
Диета при расстройстве кишечника у детей необходима для скорейшего выздоровления.
Не стоит заставлять ребенка есть, если он того не хочет. Однако, если у малыша проснулся аппетит, постарайтесь сделать его меню безопасным и разнообразным.
Например, доктор Комаровский выделяет следующие принципы диеты после кишечной инфекции у детей.
- Все блюда должны быть отварными или приготовленными на пару, не допускается добавление масла.
- Обильное питье для восполнения водного баланса.
- Разрешаются нежирные белковые продукты: тефтели или котлеты на пару, легкий бульон и т.д.
- Готовая пища должна быть теплой: горячая или слишком холодная еда и напитки негативно отразятся на воспаленных стенках кишечника и усилят диарею.
- Все продукты, которые вы предлагаете ребенку, должны быть в кашеобразном состоянии: так они легче усваиваются организмом.
- Диету при кишечной инфекции у детей необходимо соблюдать на протяжении месяца.
- Употребление соли возможно в очень небольшом количестве.
- Включите в рацион кисломолочные продукты.

При лечении антибиотиками, у малышей может возникнуть дисбактериоз, нарушение микрофлоры кишечника.
Диета при острой кишечной инфекции и дисбактериозе у детей помогает уменьшить воспаление в желудочно-кишечном тракте, нормализовать естественные пищеварительные процессы.
Для малыша до года, находящегося на естественном вскармливании, лучшим питанием будет молоко матери, в котором содержатся вещества, помогающие бороться с инфекцией: оно восполняет водный баланс и благотворно влияет на ЖКТ.
Если вы уже ввели прикорм, то на 2-3 сутки можно вводить в меню каши на воде, овощные или мясные пюре, творог.
При искусственном вскармливании продолжайте давать малютке привычную смесь, также можно перейти на кисломолочную, обогащенную полезными бифидобактериями. Старайтесь кормить каждые 2-3 часа небольшими порциями: вдвое меньше обычной.
Какие продукты разрешены при ОКИ?
Список разрешенных продуктов.
- Жидкие каши на воде: рисовая, гречневая, овсяная, кукурузная. Лучше выбрать измельченные хлопья: целые зерна могут травмировать пораженные стенки желудка и обострить течение болезни.
- Сухари или черствый хлеб (лучше изготавливать самостоятельно в домашних условиях).
- Мясо нежирных сортов: телятина, кролик, курица, индейка. Суп лучше варить на втором бульоне.
- Натуральный творог без добавок.
- Пюре из картофеля (без молока), брокколи, цветной капусты, кабачка.
- Печеные яблоки.
- Бананы (в небольшом количестве).
- Яйца всмятку или омлет (не более 2 штук в день).
- Кисломолочные продукты (кефир, йогурт).
- Галеты.
- Хлебцы.

Из сладостей разрешается есть пастилу, мармелад, печенье и зефир.
Учите малышей тщательно пережевывать каждый кусочек пищи. Травмированные ткани могут не справиться с большими кусками, и ребенка вырвет.
Какие продукты запрещены при ОКИ?
Следует исключить из рациона продукты, которые вызывают процессы брожения в кишечнике:
- свежую выпечку;
- макароны;
- молоко;
- жирные, жареные блюда;
- жирные сорта мяса (свинина, баранина, утка);
- острая и слишком соленая пища;
- кондитерские изделия с кремом (торты, пирожные);
- белокочанная капуста;
- помидоры;
- редис;
- свекла;
- огурцы;
- бобовые;
- шоколад;
- покупные соки в пакетах;
- супы на жирном бульоне;
- копчености;
- консервы;
- газированные напитки;
- чипсы, сухарики с добавками и т.д.;
- колбасные изделия;
- маринады;
- свежие виноград, абрикосы, сливы;
- грибы;
- орехи;
- полуфабрикаты;
- ржаной хлеб;
- цитрусовые.
Напитки при острой кишечной инфекции
Во избежание обезвоживания, при ОКИ рекомендуется усиленный питьевой режим.

Какие напитки можно давать детям?
- Чистая питьевая вода.
- Ягодный кисель.
- Некрепкий чай.
- Компот из сухофруктов.
- Отвар из чернослива или кураги.
- Ромашковый чай.
- Компот из изюма.
- Какао на воде.
- Домашний лимонад. Для этого кусочек лимона необходимо размять ложкой и залить его горячей водой, а когда напиток остынет, добавьте в него немного меда, если у малыша нет на него аллергической реакции.
- Отвар шиповника.
Педиатры рекомендуют поить ребенка каждые полчаса-час, но не более 50-60 мл за один раз. Это поможет избежать обезвоживания организма.
Диета при кишечной инфекции у детей: примерное меню на день
- Завтрак. Предложите ребенку покушать творог, кашу на воде или паровой омлет, некрепкий сладкий чай, несколько сухарей.
- Перекус: банан или печеное яблоко.
- Обед: суп на нежирном бульоне, на второе – отварные мясо или рыба, котлеты на пару с картофельным пюре или рисом, а также компот из яблок или отвар шиповника.
- Полдник: ягодный кисель, печенье, галеты.
- Ужин: гречневая каша с тефтелями, черный чай.
- Перед сном можно дать малышу стакан кефира или йогурта.
Старайтесь, чтобы даже во время болезни рацион малютки был разнообразным, а блюда – вкусными. Если у малыша совсем нет аппетита, попробуйте украсить еду, выложите ее на яркой детской посуде.
Профилактика острой кишечной инфекции у детей
Чтобы избежать заражения инфекцией, постарайтесь неукоснительно выполнять простые правила:
- тщательно мойте все овощи и фрукты, даже те, кожура которых снимается перед употреблением в пищу, например, апельсины и мандарины;
- давайте малышу только чистую воду:бутилированную или кипяченую;
- регулярно проветривайте комнату ребенка;
- чаще убирайтесь, мойте игрушки и принадлежности малютки;
- приучите ребенка мыть руки с мылом после прогулки и посещения туалета;
- при приготовлении блюд убедитесь, что продукты прошли тщательную термическую обработку: от воздействия высокой температуры все болезнетворные микроорганизмы погибают;
- заведите отдельные доски для мяса, хлеба, овощей;

- проверяйте сроки годности продуктов;
- храните еду правильно;
- не разрешайте перекусывать на улице, если нет возможности помыть руки, соблюдайте разработанный режим питания;
- объясните, что после общения с животными необходимо также хорошо помыть ручки, нельзя целовать и садить за стол кошек и собак;
- выделите малышу личные предметы гигиены: полотенце, зубную щетку, расческу, тарелку, кружку и столовые приборы;
- не купайтесь в незнакомых водоемах, если вы не уверены в их безопасности;
- избегайте контактов с заболевшими детьми или взрослыми;
- если вы поехали в путешествие, то будьте осторожны: от смены климата и воды у ребенка может начаться диарея;
- в любую поездку лучше брать с собой привычное питание и лекарственные средства;
- при ГВ, перед каждым кормлением мама должна промывать грудные железы;
- обязательно купайте малыша не менее 1 раза в день (летом можно чаще), дезинфицируйте бутылочки и соски.
К сожалению, кишечные инфекции у детей – явление достаточно частое. Каждый родитель должен знать, что помимо медикаментозного лечения, необходимо соблюдать диету: это поможет быстрее выздороветь и минимизировать негативные воздействия на желудочно-кишечный тракт. Переход к привычному питанию необходимо осуществлять постепенно: не вводите в рацион вредные продукты. Следите за состоянием ребенка: если ему внезапно станет хуже, то обратитесь к врачу для выяснения причин.
Соблюдайте правила профилактики ОКИ, составляйте правильный сбалансированный рацион, чаще гуляйте на свежем воздухе и придерживайтесь установленного режима дня! Благодаря таким простым правилам, ребенок будет расти и развиваться полноценно.

Диета при кишечной инфекции – это несколько различных меню, которые прописываются отдельно как для детей, так и для взрослых. Главной ее целью является восполнение потерянных микроэлементов и восстановление водного баланса в организме.
Назначается исключительно терапевтом, поскольку даже неправильно подобранная диета может навредить обезвоженной системе человека.
Диета при кишечной инфекции — основы
При большинстве инфекционных заболеваний пищеварительного тракта можно придерживаться диеты БРЯТ (BRAT), которая одобрена и рекомендуется многими врачебными сообществами.

Акроним закладывает принцип питания, но это не значит, что Вы обязаны питаться только рисом с бананами. Основа состоит в том, чтобы употреблять мягкие продукты, которые не оказывают раздражающего эффекта на кишечник.
Они содержат очень мало клетчатки и могут способствовать прекращению диареи и нормализации стула.
Питание при кишечной инфекции:
- бульоны;
- вареные злаки, например овсянку или манную кашу;
- крекеры;
- отварной картофель.
- слабый чай;
- яблочный сок или негазированную минеральную воду.
Список продуктов, от употребления которых следует отказаться, на время проявления симптомов заболевания:
- молоко и кисломолочные продукты;
- всё жареное, жирное или пряное;
- животные белки, такие как свинина, жирные сорта рыбы;
- сырые овощи, в том числе салатная зелень, морковь, брокколи, помидоры и цветная капуста;
- фрукты, такие как ананас, апельсин, грейпфрут и яблоко;
- очень горячие или холодные напитки;
- алкоголь, кофе или другие составы, содержащие кофеин.
В первые шесть часов болезни вы можете вообще ничего не кушать. Подождите, пока рвота и диарея не прекратятся.
Прежде чем вводить диету BRAT, вы можете начать с сосания фруктового мороженного (замороженные соки), а также пить регидратационные или спортивные напитки.
Это поможет заменить воду и электролиты, которые были потеряны в момент разгара патологии. Вы должны попытаться постоянно восполнять жидкостные потери. Попробуйте пить понемногу воды каждые 10 минут.

После первого дня болезни начинайте следовать рекомендованному режиму питания. Эта диета содержит минимум калорий, поэтому вы не захотите оставаться на ней дольше, чем это необходимо.
На третий день нужно пробовать неспешно добавлять нормальные продукты обратно в свой рацион. Начните с яиц всмятку, запеченных овощей, а также с мяса курицы или индейки.
Важно следить за реакциями собственного организма. Если вы едите слишком много, симптомы могут вернуться.
www.healthline.com
Меню у детей
Важно соблюдать принципы питания не только в острый период заболевания, но и сохранять ограничения на некоторые продукты в течение еще двух – трех недель, иначе неприятные симптомы могут вернуться.
Даже если у ребенка хороший аппетит, не позволяйте ему переедать. Лучше есть часто и дробными порциями.
В условиях ограниченной диеты важно сделать меню таким, чтобы блюда были разнообразными и не отталкивали ребенка. На завтрак можно приготовить омлет с чаем и панировочными сухарями, рисом или овсяной кашей.
На обед предложите ему овощной суп, бульон, мясо с рисом или гречкой приготовленной на пару, отварную рыбу. В качестве напитка – сок шиповника. Ужин может состоять из паровой рыбной котлеты, каши, морковного и яблочного пюре. 
На десерт сгодятся запеченные яблоки и бананы. По мере восстановления состояния здоровья вы можете добавить подсушенный белый хлеб, постное вареное мясо и рыбу, фрикадельки и нежирные котлеты.
Овощи подаются варенными, в виде пюре: кабачки, тыква и брокколи. Кисломолочные продукты должны быть с низким содержанием жира: йогурт, творог, ферментированные блюда. Цельное молоко следует давать только через три недели после выздоровления.

Можно купить его в аптеке или приготовить самостоятельно: растворите 2 столовые ложки сахара, 1 чайную ложечку соли и ½ соды в литре кипяченой воды.
Вместо воды можно использовать отвар из изюма. В дополнение к вышеуказанному, можно поить малыша рисовым или куриным бульоном и водой.
Диета при кишечной инфекции у детей, меню исключает:
- сырые овощи и фрукты, особенно капуста, редис, редька;
- цельное молоко;
- хлебобулочные изделия, черный хлеб;
- сладости;
- пряные блюда;
- колбаса любого вида;
- копчености.
www.acikgunluk.net
Какие продукты разрешены для взрослых
Продукты, от которых необходимо отказаться, пока вы не почувствуете себя лучше:
- пряные и жареные блюда;
- любой алкоголь;
- напитки с кофеином, потому что они обезвоживают организм;
- сушеный горох или бобы;
- сырые овощи или фрукты (кроме бананов);
- Хлеб из цельного зерна, злаки или отруби;
- Молоко или кисломолочные продукты (сыры, йогурты, кефиры);
- орехи, семена, кокосы, попкорн.
План диеты при кишечной инфекции у взрослых по мере выздоровления.
- чистый суп или бульон, мисо;
- минеральная вода (можно добавить немного сахара и перемешать), но не диетическая газировка.
- разведенный яблочный или клюквенный сок (не апельсиновый);
- тонизирующие спортивные напитки;
- чистая вода;
- крекеры;
- леденцы;
- слабый чай с медом или подсластителем.
Шаг 2 (Все, начиная с шага 1 плюс):
- яблочное пюре;
- бананы;
- картофельное пюре;
- вареные макароны;
- рис без масла, маргарина или соуса;
- рафинированные злаки, такие как рисовые хлебцы, воздушная кукуруза, хлопья, манная каша;
- тосты (белый или светлый ржаной хлеб) с желе.
Шаг 3 (все, что относится к пунктам 1 или 2 плюс):
- запеченное или отварное нежирное мясо птицы или рыбы;
- вареные яйца;
- хорошо приготовленные овощи и фрукты без семян или кожицы;
- шербет.
Когда пища текущего уровня усваивается организмом, переходите к следующему. Прогресс шагов может быть быстрым: от одного приема пищи до следующего, как только Вы чувствуете себя лучше. Большинство людей возвращаются к обычному питанию через 2 — 3 дня.
Если вы обнаружите, что какая-либо конкретная пища усугубляет самочувствие и общее состояние, тогда исключите её из рациона.
www.brown.edu
Как восстановиться после кишечной инфекции
Прием больших объемов пищи может вызвать спазмы и диарею, поэтому лучше чаще есть, но меньшими порциями. К тому же, питание у детей должно отличаться от взрослых.
Особенности питания у ребенка
В первые дни необходимо все ингредиенты варить или готовить на пару. Лишь при отсутствии признаков ухудшения, можно начать давать запеченное и жаренное.

Некоторые блюда и напитки могут вызывать усиление признаков болезни: с высоким содержанием жира и молока, с кофеином, а также газообразующие бобовые и бахчевые культуры.
www.philly.com
Какая методика восстановления подойдет взрослому
Расширять рацион после специального питания необходимо постепенно, основываясь на принципах употребления относительно мягкой пищи с пониженным содержанием клетчатки.
Пример некоторых допустимых продуктов:
- курица, индейка, рыба, нежные куски мяса говядины и свинины, постные фарши, яйца, сливочные ореховые масла, тофу, нежирные хот-доги.
- соки без мякоти, бананы, авокадо, яблочный соус, консервированные персики и груши, вареные фрукты без кожи и семян;
- хорошо приготовленные или консервированные овощи, картофель без кожи, томатные соусы, овощные соки.
my.clevelandclinic.org
Питание при бактериальной форме
Если у вас легкая форма заболевания, простая вода поможет восполнить потери жидкости с диареей.
Употребление спортивных напитков также может быть хорошим методом восстановления, поскольку они содержат глюкозу и некоторые электролиты. Необходимо исключить газированные напитки, при этом минеральную воду без газов можно смело пить.
После того, как вы позаботились о балансе минералов, электролитов и жидкостей, можно приступать к приему легкой и мягкой пищи, при первом чувстве голода и появлении аппетита.
До полного восстановления при бактериальной форме инфекции придется отказаться от острой, жирной и жареной еды, так как она может спровоцировать обострение симптомов.
Фруктовые соки или постные супы могут помочь вам заменить потерянные соли. Детям лучше помогут отвары и овощные бульоны.

Это означает, что лактоза в молочных продуктах может заставить вас чувствовать ощущения дискомфорта по всему животу. Чаще это состояние приводит к ухудшению основных признаков заболевания.
Тем не менее, избегать молочных продуктов может оказаться сложным у младенцев и детей младшего возраста, так как молоко часто является единственной вещью, которую они все еще хотят кушать.
Тогда необходимо продолжать кормление ребенка, но малыми порциями и добавлять к рациону жидкости для регидратации.
www.bupa.co.uk
Что кушать если у вас вирусная инфекция
Необходимо пить много жидкости. Они критически важны, так как вы теряете жизненно важные соки организма через потоотделение, рвоту и диарею.
Если у вас проблемы с употреблением водных растворов, попробуйте принимать их небольшими глотками через регулярные промежутки времени или жевать кусочки льда.
Лучше всего подходят для регидратационных целей: чистая вода, спортивные напитки, специальные коммерческие медицинские жидкости, отвары, бульоны и слабые чаи. Нужно исключить кофе, алкоголь и горячий шоколад.
Важно начитать кушать только тогда, когда Вы уже чувствуете, что готовы и пища не вызывает отвращения и не усиливает признаков патологии.
Бананы, рис, яблочное пюре и тосты – это минимальный набор продуктов, который позволит организму восстановиться без стресса для кишечника. Такие ингредиенты содержат много сахара и эффективно усваиваются даже при пораженном пищеварительном тракте.
Лечебное питание при вирусной инфекции:
- Бананы легко перерабатываются, могут восполнить калий, который теряется при рвоте и диарее, а также укрепляют слизистую оболочку желудка и тонкой кишки.
- Белый рис организму легко усвоить и обеспечить себя энергией от углеводов.
- Яблочное пюре богато сахарами и пектином, который может помочь в нормализации стула.
- Избегайте хлеба из цельного зерна, поскольку волокна усиливают перистальтику и ухудшают течение симптомов. Только белый хлеб оказывает благотворное влияние в острый период.
www.healthline.com
Лечебная безмолочная диета
Лактоза переваривается в тонком кишечнике с помощью фермента, называемого лактазой.
Непереносимость молочного сахара может возникать после возникновения множества инфекций пищеварительного тракта, например при гастроэнтерите. В таких случаях это временное состояние и организм восстанавливается через 2-4 недели.
Диетические изменения должны первоначально включать исключение тех продуктов, которые содержат больше всего лактозы: молоко, йогурт, сыры.
Если симптомы заболевания купированы, то небольшое количество описанных продуктов можно начать употреблять.
Примерная безмолочная диета после прекращения диареи:
- Завтрак. Тарелка каши или мюсли со свежими фруктами на воде. Белый хлеб. Слабый чай.
- Обед. Бутерброды, приготовленные из хлеба из не просеянной муки с нежирной говядиной, консервированной рыбой, такой как лосось и с листьями салата. При необходимости маргарин. Вода, чай, разбавленный сок или капучино, приготовленный из соевого молока.
- Ужин. Вода с лимонным соком. Куриное и овощное жаркое с приготовленным на пару рисом.
- Закуски. Свежие фрукты, крекеры или попкорн.
Питание при кишечной инфекции у взрослых, равно как и у детей любого возраста, составляет важную часть общей терапии. Она позволяет предотвратить дополнительное травмирование слизистых оболочек, уменьшить выраженность воспалительных изменений в пищеварительном тракте, нормализовать выработку ферментов. Диета при кишечной инфекции, а также во время восстановительного этапа назначается лечащим врачом с учётом характера заболевания, возраста пациента и особенностей его привычного рациона.

Общие рекомендации
По отзывам диетологов, повседневное питание при острых кишечных инфекциях обязано соответствовать следующим требованиям:
- Меню должно быть разнообразным, но при этом основываться на продуктах, которые легко усваиваются.
- Необходимо отдавать предпочтение химически и механически щадящим блюдам – избегать излишне кислых и острых ингредиентов, а также грубых пищевых волокон.
- Первые пару дней после начала заболевания нужно снизить суточный рацион на 15–20%. Если острая кишечная инфекция проходит в тяжёлой форме, рекомендуется уменьшить объем потребляемых продуктов до 50%.
- В отличие от пищевых отравлений, голодание при острой кишечной инфекции не рекомендуется, даже запрещено. То же правило относится и к «водно-чайным» диетам. Питьевой режим при расстройстве пищеварения, диарее и рвоте играет важную роль, но он не заменяет полноценного питания.
- Блюда должны подаваться тёплыми. Оптимальная температура – 35–40 градусов. Холодные и горячие блюда нежелательны, так как они травмируют слизистую, хуже усваиваются, а также создают благоприятную среду для размножения патогенных бактерий.
- Диета должна содержать достаточное количество растительных и животных белков. Они необходимы для нормальной работы иммунной системы и борьбы с инфекцией.
- Содержание жиров и углеводов должно быть снижено. Это ограничение объясняется особенностями патогенных бактерий, которые активно распространяются в такой среде. Кроме того, специалисты рекомендуют снизить общую калорийность рациона: основные силы организма должны быть направлены на борьбу с болезнью, а не переработкой пищи.
- Нужно ограничить потребление поваренной соли. Полностью исключать её из рациона нельзя, но концентрация хлорида натрия должна быть ниже обычного. В противном случае возможно нарушение электролитного баланса в организме, и, как следствие, замедление процесса выведения энтеротоксинов.
- Полезно включать в рацион кисломолочные продукты, обогащённые лактобактериями. Они повышают местный иммунитет, устраняют дисбактериоз, помогают уничтожать возбудителей инфекции. Эта мера обязательна в том случае, если в состав терапии входят антибиотики и другие сильнодействующие препараты.
- Целесообразно включать в диету низколактозные и безлактозные продукты. Ограничение действует вплоть до окончательного выздоровления.
Лечение инфекционного заболевания у беременных должно проходить под медицинским наблюдением. Диету назначает врач с учетом срока гестации и индивидуальных особенностей пациентки.
Что можно есть
Взрослым пациентам в острой стадии инфекционного процесса и на протяжении восстановительного периода рекомендуется следующий перечень продуктов:
- рисовая, гречневая сечка, манка;
- нежирный творог, кефир, йогурт;
- овощные или лёгкие куриные супы, особенно слизистые;
- домашнее желе;
- арбузы;
- бананы;
- запечённые с мёдом яблоки и тыкву;
- вареные овощи;
- диетические сорта мяса, рыбы – конину, курицу, индейку.

Что можно есть после кишечной инфекции детям? Лечебная диета зависит от привычного рациона малыша:
- Если ребёнок питается исключительно материнским молоком, особые перемены в режиме не нужны. Врачи рекомендуют почаще прикладывать его к груди, но не перекармливать.
- Малыша на искусственном вскармливании следует кормить безлактозными смесями – Фрисопеп, Алфаре, Нутримиген. Если в рацион уже введён прикорм, добавление новых продуктов следует временно ограничить.
- Детям постарше полезно давать кисломолочные продукты и ацидофильные смеси. Они содержат высокую концентрацию витамина В и С, аминокислот, бифидобактерий и лактобактерий. Но использовать один вид йогурта или кефира нецелесообразно – нужно комбинировать различные молочнокислые продукты.
- На этапе выздоровления важно вводить в рацион вареные овощи и печёные фрукты. Они богаты пищевыми волокнами, которые играют роль природных сорбентов – впитывают остатки энтеротоксинов, улучшают перистальтику, а также помогают в краткие сроки восстановить пищеварение.
Важно обеспечить малышу должный уход – контролировать не только время приёма пищи, но и соблюдение режима сна и отдыха.
Что нельзя
Из рациона нужно исключить любые продукты, которые стимулируют перистальтику кишечника, а также активизируют процессы гниения и брожения в нижних отделах пищеварительного тракта:
- сырые овощи, фрукты, ягоды, особенно кислые;
- свежевыжатые соки;
- сливочное и растительное масло — в чистом виде, а не в составе блюд;
- овсяная крупа;
- чернослив, сухофрукты;
- кондитерские изделия;
- свежий хлеб, выпечка.

Под запретом продукты, способные вызвать диспепсические проявления – вздутие живота, боли в эпигастральной области, изжогу. Кроме того, противопоказана любая пища с послабляющим эффектом. До окончания лечения запрещены:
- цитрусовые;
- груши;
- сливы;
- буряк;
- огурцы;
- квашеная капуста;
- бобы.
Нельзя есть рыбу и мясо с высоким процентом жирности:
- лососёвых;
- гусятину;
- утятину;
- свинину;
- баранину.
При ярко выраженных симптомах интоксикации, в первые дни после начала заболевания, не рекомендуется употреблять чёрный хлеб – он вызывает усиленное брожение в кишечнике и активизацию моторики. Цельное коровье молоко в остром периоде также под запретом: оно может спровоцировать появление водянистого поноса.
Запрещены любые консервированные продукты, соусы, острые и пряные специи. Кроме того, категорически нельзя употреблять алкоголь, сладкие газированные напитки, крепкий чай и кофе.
Диета после кишечной инфекции должна соблюдаться вплоть до окончательного исчезновения симптомов. Новые продукты следует вводить в рацион постепенно, чтобы не спровоцировать чрезмерную нагрузку на пищеварительный тракт. При этом не стоит увлекаться продуктами с вяжущими свойствами, иначе можно вызвать запор.
Примеры меню и рецепты блюд
Понять, что можно есть при кишечной инфекции, несложно с помощью примеров. На острой стадии ориентируйтесь на такое приблизительное меню:
- Первый завтрак. Каша из рисовой сечки (дроблёной крупы) или манка, сваренная на воде, полужидкой консистенции. Можно приготовить и кашу из цельных злаков, но затем протереть через сито. На десерт — некрепкий чёрный чай с сахаром, сухари из пресного белого хлеба.
- Второй завтрак. Кисель из клюквы, несладкие сушки или сухари из пресного хлеба.
- Обед. Бульон, сваренный из нежирной говядины, с сухарями. В качестве второго блюда – лёгкое мясное суфле. На десерт – отвар из плодов шиповника.
- Полдник. Стакан ягодного киселя или желе из чёрной смородины с натуральным желатином.
- Ужин. Протёртая гречневая каша, паровая куриная котлета. На десерт – компот из свежих яблок сладких сортов или кружка некрепкого чая.
Ниже приведены рецепты блюд, которые разрешены на протяжении всего периода заболевания.
Печеные яблоки

Отобрать несколько сладких яблок среднего размера, промыть их под проточной водой. Из-за того, что овощи будут запекаться вместе с кожицей, желательно обработать её жёсткой щёткой. Острым узким ножом нужно вынуть сердцевину яблок, стараясь не проткнуть их до дна – иначе сок при запекании будет вытекать.
В образовавшуюся ямку положить немного цветочного мёда. При его отсутствии допускается использовать сахар, но в небольшом количестве. Наверху следует разместить кусочек сливочного масла.
Духовку нужно разогреть до 190 градусов. Яблоки расставляют на противне и сбрызгивают водой. Немного жидкости необходимо налить и на сам противень, чтобы выпечка не пригорала.
Процесс приготовления занимает 30–40 минут. Его окончание можно распознать по насыщенному аромату. Мякоть готовых яблок должна быть нежной и сочной.
Паровые котлеты из мяса курицы

Блюдо готовится в мультиварке или пароварке. Но если их нет, сгодится и любая обычная кастрюля. В неё следует залить воду примерно на четверть всего объёма, довести до кипения, а сверху накрыть металлическим ситом или обычным дуршлагом. На этой конструкции и размещают котлеты. Они будут готовиться быстрее, чем в мультиварке – около четверти часа, но выйдут не менее нежными.
Для приготовления нужно взять 0.5 кг куриного филе и пропустить через мясорубку или блендер. Пару ломтиков белого хлеба следует замочить в трети стакана молока. Ингредиенты смешивают, добавляют сырое яйцо, измельчённую луковицу и соль по вкусу. Затем формируют котлеты и готовят на пару.
В период восстановления можно разнообразить рецепт, добавив в него столовую ложку нежирной сметаны. Для придания пикантного вкуса следует измельчить зелень (петрушку, укроп) и также ввести её в смесь.

Ротавирусная инфекция – это распространенное кишечное заболевание, которое также называется кишечным гриппом и передается воздушно-капельным, контактно-бытовым или фекально-оральным путем.
К основным симптомам ротавирусной инфекции относятся:
• Жар, симптомы простуды;
Какую же терапию рекомендуют врачи, чтобы помочь организму победить кишечный грипп?
В лечении ротавируса основную роль играет диетотерапия, которая помогает снять воспалительный процесс в кишечнике и привести в порядок желудочно-кишечную деятельность.
Грамотно подобранный рацион с первых дней болезни становится основным условием быстрого выздоровления пациента.
Какое же питание назначают врачи-диетологи при лечении этого недуга?
Основные принципы диеты при кишечной и ротавирусной инфекции у детей и взрослых
Главные задачи диетотерапии при кишечной инфекции:
• Предотвращение обезвоживания организма, которое может наступить вследствие поноса и рвоты;
• Полное исключение раздражающих пищевод и кишечник продуктов питания из рациона;
• Восстановление потерянных вследствие перенесенной инфекции витаминов и микроэлементов, которые необходимы для всего организма.
В течение первого дня с начала заболевания, пока рвота и понос носят частый характер, нужно временно отказаться от принятия пищи и только «отпаивать» организм большим количеством жидкости. Рекомендуется несладкий чай, отвары из ягод черемухи и черники и какао, сваренное на воде. Все эти напитки содержат вещество танин, который замедляет моторику кишечника и уменьшает метеоризм.
Как только диарея и рвота уменьшатся, можно постепенно начинать питаться. Для пациентов готовят отварные, пюрированные и паровые блюда полужидкой консистенции. Пищу нужно есть в теплом виде (33–36 градусов), маленькими порциями (150–300 г) пять — шесть раз в течение дня.
Первые три дня калорийность рациона составляет примерно 2000 ккал в сутки, затем рекомендуют более полноценную диету, основанную на тех же продуктах, но с большей калорийностью (до 3000 ккал в день) для поддержания организма в борьбе с кишечной инфекцией.
Какие же продукты следует употреблять в пищу во время кишечного гриппа для скорейшего выздоровления, а какие необходимо на время полностью исключить из рациона больных?
Запрещенные продукты и напитки
• Любая, жирная, копченая, жареная, острая и консервированная пища;
• Перловка и пшено;
• Сырые овощи и фрукты;
• Зелень и специи;
• Шоколад, печенье и свежая выпечка;
• Крутые яйца и яичница;
• Газированные напитки и кофе.
Разрешенные продукты и напитки
• Сухарики, приготовленные из белого батона;
• Обезжиренный бульон (рыбный, куриный или мясной) и слизистые супы, приготовленные на таком бульоне;
• Жидкие протертые каши (рисовая, гречневая или овсянка), сваренные на воде без молока;
• Приготовленные в пароварке постные сорта мяса и рыбы;
• Яблочное и банановое пюре;
• Обезжиренные кисломолочные продукты домашнего приготовления;
• Какао, приготовленной без молока ;
• Отвары из сушеных ягод черники, малины, черемухи и смородины.
Основные правила диеты при кишечной и ротавирусной инфекции у детей
Принципы питания при кишечной и ротавирусной инфекции у детей и взрослых одинаковы, но есть небольшие различия.
Кишечный грипп у малышей протекает тяжелее, так как у них обезвоживание организма, в отличие от взрослых, наступает намного быстрее. При появлении первых симптомов ротавируса рекомендуется в течение первого дня перестать кормить малыша и давать ему как можно больше пить. Педиатры рекомендуют мятный отвар, уменьшающий позывы к рвоте или специальный раствор для дегидратации.
В активном периоде болезни всем пациентам, независимо от возраста, категорически запрещены молочные продукты. Но если болен ребенок, который питается грудным молоком, то ему обязательно продолжают давать грудь, потому что материнское молоко – лучшее средство для повышения иммунитета и борьбы с инфекцией.
Если же ребенок находится на искусственном питании, то во время острого периода болезни его нужно перевести на безлактозные детские смеси, так как кишечная инфекция уничтожает ферменты, которые нужны для расщепления лактозы, а при отсутствии этих ферментов боли в животе и понос только усиливаются.
Как только рвота и диарея ослабнут можно начинать давать ребенку легкую пищу маленькими порциями по 100–200 грамм. Начинать рекомендуется с овсяного или рисового отвара, киселя и нежирного бульона. Принимать пищу нужно часто, примерно через два с половиной–три часа.
Постепенно в рацион маленьких пациентов добавляют яблочное пюре, которое не только делает строгую диету более разнообразной, но и является источником пектина.
Это вещество адсорбирует на себя остатки плохо переваренных пищевых масс, слизь и бактерии. В результате новые порции пищи, поступающие в кишечник, лучше перевариваются и усваиваются организмом. Кроме этого, в яблоках содержатся органические кислоты, способствующие уничтожению болезнетворных бактерий, а также витамины, повышающие иммунитет. Из мякоти яблок делают пюре, а из яблочной кожуры – полезный отвар.
Какие же блюда рекомендуют диетологи для составления рациона больных кишечным гриппом
Первые три дня диеты при кишечной и ротавирусной инфекции у взрослых
Первый день:
• Завтрак: манка, приготовленная без молока, омлет, приготовленный на пару (100 г), стакан несладкого чая;
• Перекус: паровое суфле из домашнего творога нулевой жирности;
• Обед: легкий бульон из нежирного мяса курицы, тефтели паровые из телятины, кисель из смородины;
• Полдник: 200 мл отвара из ягод шиповника с сухариками ихзбелого батона;
• Ужин: нежирная рыба на пару, несладкий чай.
• На ночь: кефир нежирный домашней закваски.
Второй день:
• Завтрак: овсянка, приготовленная на воде, омлет, приготовленный на пару (100 г), стакан чая без сахара;
• Перекус: пюре из мякоти яблок(150 г);
• Обед: бульон из нежирной говядины, белое куриное паровое мясо, измельченное в блендере, черничный отвар;
• Полдник: какао на воде (200 мл) с сухариками их белого батона;
• Ужин: тефтели паровые из нежирной рыбы, несладкий чай.
• На ночь: кефир нежирный домашней закваски.
Третий день:
• Завтрак: каша из риса, приготовленная без молока, 100 г пюре из мякоти яблок, чай без сахара;
• Перекус: 200 мл отвара из ягод шиповника с сухариками из белого батона;
• Обед: слизистый суп из риса на нежирном мясном бульоне, кнели из курицы на пару, черничный кисель;
• Полдник: стакан отвара из яблочной кожуры с сухими галетами;
• Ужин: пудинг из домашнего нежирного творога паровой, какао, сваренное на воде;
• На ночь: кефир нежирный домашней закваски.
Первые на три дня диеты при кишечной и ротавирусной инфекции у детей
Первый день:
• Завтрак: овсянка, сваренная без молока (100 г), несладкое какао на воде одно яйцо всмятку,;
• Перекус: яблочное пюре (100 г);
• Обед: легкий бульон из нежирной рыбы, тефтели паровые рыбные (150 г), кисель из малины;
• Полдник: черносмородиновое желе (200 мл);
• Ужин: приготовленная на пару куриная грудка, измельченная в пюре (200 г), черничный отвар;
• На ночь: кефир нежирный домашней закваски.
Второй день:
• Завтрак: манка, сваренная на воде, омлет паровой (50 г), стакан несладкого чая;
• Перекус: паровое банановое пюре (100 г);
• Обед: слизистый суп из овсянки, паровые тефтели из курятины (150 г), черничный кисель;
• Полдник: 200 мл отвара из яблочной кожуры с сухариками из белого батона.
• Ужин: паровая запеканка из нежирного домашнего протертого творога, (200 г), несладкий чай;
• На ночь: кефир нежирный домашней закваски.
Третий день:
• Завтрак: рисовая протертая каша на воде, сухарики из белого батона с несладким чаем;
• Перекус: стакан черносмородинового киселя;
• Обед: легкий бульон из нежирной говядины, паровые тефтели из рыбы (200 г), малиновый кисель;
• Полдник: какао, сваренное на воде (200 мл) с пресными галетами;
• Ужин: суфле из кролика на пару, чай без сахара;
• На ночь: кефир нежирный домашней закваски.
Уже через 2–3 дня соблюдения диеты при кишечной и ротавирусной инфекции у детей наступает заметное улучшение.
На стадии выздоровления можно начинать постепенно вводить в рацион пациентов следующие продукты:
• Йогурт и фрукты, которые нормализуют микрофлору кишечника и помогают восстановить утраченный иммунитет;
• Кусковую пищу, так как употребление протертых блюд в течение продолжительного времени приводит к вялости кишечника и запорам.
Несмотря на строгость диеты, в современной диетологии существует большой выбор блюд для пациентов, страдающих кишечной инфекцией. Все блюда, которые включены в этот рацион, просты в приготовлении.
Рецепты диетических блюд для диеты при кишечной и ротавирусной инфекции
Паровые кнели из курицы
Из половины килограмма белого мяса курицы делаем фарш, добавляем одно яйцо и два кусочка черствого белого батона, замоченного в воде. Полученную смесь измельчаем блендером, солим по вкусу и формируем маленькие котлетки, которые готовим на пару в течение 25 минут.
Рецепт слизистого овсяного супа
В одном литре слегка подсоленной воды отварить до готовности 100 г геркулесовых хлопьев и по 100 г нашинкованных моркови и репчатого лука. По окончании варки суп нужно протереть и ввести немного растительного масла.
Кисель из черники
В один литр крутого кипятка добавить полстакана сухих ягод черники и две столовых ложки сахара. Отдельно в стакане холодной воды растворяем столовую ложку крахмала и полученную смесь постепенно вливаем в ягодный отвар. Не переставая перемешивать, доводим до кипения и снимаем с плиты. Готовый кисель обязательно нужно процедить.
Отвар из шиповника
На стакан крутого кипятка понадобится столовая ложка высушенных и измельченных плодов шиповника. Отвар настаивается в термосе в течение двух часов, после чего обязательно процеживается.
Профилактика кишечной и ротавирусной инфекции
Диету при кишечной и ротавирусной инфекции у детей и взрослых необходимо соблюдать в течение двух недель, а после полного выздоровления можно возвращаться к привычному режиму питания. Необходимо помнить о профилактике ротавируса и соблюдать несложные правила:
• Всегда перед принятием пищи мыть руки;
• Не купаться в водоемах, запрещенных для купания;
• Тщательно мыть такие продукты, как, зелень, салаты, овощи и фрукты;
• Не употреблять в пищу сырую рыбу и мясо;
• Строго соблюдать правила хранения продуктов.
Таким образом, своевременное обращение к доктору и соблюдение всех перечисленных выше принципов питания при кишечной и ротавирусной инфекции поможет вам максимально быстро справиться с кишечным гриппом!

- Эффективность: лечебный эффект через 10 дней
- Сроки: 1 месяц и более
- Стоимость продуктов: 1250-1350 рублей в неделю
Общие правила
Кишечные инфекции (КИ) представлены большой группой заболеваний с фекально-оральным механизмом заражения, вызываемых различными возбудителями (сальмонеллы, клостридии, шигеллы, рота-, адено-, энтеровирусы, амеба дизентерийная, лямблии, протеи и другие), объединяющим признаком которых является наличие диареи (поноса). В структуре инфекционной заболеваемости детского возраста кишечные инфекции занимают ведущее место. Вне зависимости от возбудителя, основными проявлениями болезни являются:
- Наличие гастроэнтерита (острого воспаления желудка и тонкого кишечника) или энтероколита (воспаления тонкого и толстого кишечника) или колита (воспаления толстой кишки). Преимущественное поражение того или иного отдела кишечника зависит от конкретного заболевания.
- Обезвоживание организма различной степени, вызванное потерей жидкости и минеральных веществ (натрия/калия) в связи с частыми поносами и рвотами.
- Наличие общеинтоксикационного синдрома различной выраженности, обусловленное действием микроорганизмов и продуктами их жизнедеятельности.
Цель комплексного лечения непосредственно определяется фазой заболевания:
- В остром периоде лечение направлено на борьбу с возбудителем, выведение из организма токсических продуктов жизнедеятельности возбудителя инфекции, купирование интоксикационного синдрома.
- В периоде выздоровления — восстановление нарушенных функций ЖКТ.
Важной составляющей комплексного лечения кишечных инфекций являются правильно организованное лечебное питание. Диета при кишечной инфекции у детей направлена на уменьшение воспалительного процесса в системе ЖКТ, снижение интоксикации, восстановление водно-солевого обмена, устранение дисфункции желудочно-кишечного тракта, нормализацию биоценоза кишечника.
Современные подходы к организации питания детей с острой кишечной инфекцией при любой степени тяжести заболевания предполагают отказ от ранее широко практиковавшейся голодной водно-чайной паузы в первый день заболевания, поскольку ее назначение способствует нарушению питания и развитию дефицита белкового компонента, замедлению процессов репарации слизистой ЖКТ и снижению защитной функции организма.
Диета при кишечной инфекции для детей первого года жизни
При ОКИ у детей первого года жизни, находящихся на естественном вскармливании грудное молоко является оптимальным продуктом питания, поскольку в его составе содержатся противоинфекционные факторы, такие как интерферон, иммуноглобулин A, лактоферрин, лизоцим. Лактация позволяет минимизировать дефицит нутриентов в организме ребенка, в частности белка, электролитов, жидкости и способствует восстановлению слизистой оболочки ЖКТ. Свободный график кормления в период строй фазы неприемлем, поскольку прикладывание ребенка к груди бессистемно приводит к возникновению/усилению срыгивания, рвоты, диареи.
Важно при 8-10-кратном кормлении ребенка иметь ночной перерыв в кормлении не менее 6 часов. Объем молока на одно кормление при 8-кратном графике (каждые 2 часа) должен составлять 40-50 мл и 60-80 мл при кормлении через 2,5 часа. при 6-кратном кормлении (через 3,5 часа) — 120-160 мл. При легких формах заболевания у детей до года в первые 3-4 дня от начала заболевания рацион питания уменьшается на 15-20%. Недостающий объем до физиологической нормы питания возмещается жидкостью (преимущественно специальными растворами — Регидроном, Глюкосоланом).
При недостатке грудного молока используют адаптированные детские молочные/кисломолочные смеси. Запрещается включать в рацион грудных детей с ОКИ неадаптированные молочные смеси, кефир и цельное молоко в связи с высоким риском усиления осмотической диареи и сенсибилизации к белку коровьего молока.
Детям до полугода при смешанном вскармливании при положительной динамике со стороны ЖКТ можно вводить прикорм уже на третьи сутки. Чаще всего для этой цели рекомендуется 5% рисовая, гречневая и манная каши, которые при хорошей переносимости заменяют 10%, приготовленными на цельном молоке. Объем прикорма варьирует в зависимости от возраста ребенка. Через несколько дней к кашам добавляют 10-20 г творога, овощные пюре, кисель на основе ягод и фруктов в количестве 50-150 мл, соки. Далее рацион расширяют за счет мясного фарша и других видов прикорма.
Детям при легких формах ОКИ, находящимся на искусственном вскармливании в рацион питания включаются адаптированные кисломолочные смеси «НАН кисломолочный», смеси «Агуша 1». Детям 8-12 месяцев можно давать и частично адаптированные кисломолочные смеси — ацидофильная смесь «Малютка», «Агуша 2», «НАН 6-12». Питание детей этого возраста более разнообразно — каши с добавлением сливочного масла, творог, овощные пюре, 1/2 желтка куриного яйца, не концентрированный бульон, овощной суп и фарш мясной.
Если ОКИ сопровождается явлениями бродильной диспепсии метеоризма из рациона необходимо исключить сладкие молочные смеси, соки, заменив их низколактозными/безлактозными детскими смесями и продуктами питания, а также смесями, изготовленными на основе соевого белка. Рекомендуются давать ребенку каши на воде (овощных отварах) без сахара, печеные яблоки (до 100 г в сутки), кефир трехдневный.
Следует учитывать, что при тяжелых формах кишечных инфекций уже в остром периоде, особенно у недоношенных детей и с наличием гипотрофии, а также в случаях инвазивной диареи может возникать недостаток белка, обусловленный нарушением процесса всасывания и потери аминокислот через кишечник. Таким детям, начиная с 3 дня болезни, назначают молочные адаптированные смеси, обогащенные белком, предназначенные для вскармливания недоношенных детей, а также творог.
Диета у детей после года и старших возрастных групп (от 3-х и более лет).
Питание детей этой возрастной группы строится на тех же принципах. В первый разгрузочный день назначают кефир через 3-3,5 часа по 150-200 мл в зависимости от возраста. Важно учитывать, что длительность разгрузочного периода не должна превышать 3-5 дней, после чего разовый объем пищи и рацион в целом должен быть увеличен, и обеспечивать физиологически полноценное питание с учетом возрастной нормы и функционального состояния ЖКТ с исключением из рациона питания запрещенных продуктов.
Рацион питания ребенка должен включать неконцентрированные супы, кефир, диетическое мясо и нежирную рыбу, творог, сливочное масло, сливки, куриные яйца, картофель, отварные овощи. Крупу и овощи для каши и гарнира хорошо разваривают до состояния мягкости. Очень полезна рисовая каша в полужидком виде, приготовленная на воде без соли, сливочного масла и сахара, обладающая хорошим скрепляющим и обволакивающим слизистую оболочку действием. В острый период заболевания все блюда должны быть паровыми/отварными и протертыми или в виде пюре (протертые каши, супы-пюре, омлеты).
Полезны компоты из сухофруктов, кисели из ягод, особенно черники, лимоны, арбузы. Из рациона исключают продукты, усиливающие перистальтику, способствующие развитию бродильных процессов, а также, содержащих грубую клетчатку (ржаной хлеб, бобовые, огурцы, все виды капусты, свеклу, макароны, репу, бананы, виноград).
Чтобы уменьшить рвоту еду и жидкость необходимо давать с небольшим интервалом маленькими порциями Ограничения назначаются до нормализации частоты и характера стула, после чего, набор продуктов постепенно расширяется. При отсутствии аппетита в первый день кормить насильно ребенка запрещается. В этот период важно обеспечить организм ребенка достаточным по возрасту количеством жидкости.
В качестве свободной жидкости можно использовать травяные чаи на основе шалфея, ромашки, липы, чистую кипяченую воду, некрепкий зеленый чай, отвар шиповника, компот из сухофруктов, негазированные минеральные воды. При этом, температура жидкости должна ориентировочно соответствовать температуре тела.
При более выраженной степени обезвоживания организма ребенок для восполнения объема потерянной с рвотой и поносом воды и солей должен в обязательном порядке получать солевые растворы для регидратации — Регидрон, Глюкосолан, Гастролит, Реосолан, Хумана Электролит, Орасан, Гидровит, которые продаются в форме порошка, разводятся кипяченной питьевой водой и выпиваются.
Объем свободной жидкости, который необходимо выпивать при кишечной инфекции, определяется из соотношения 80-100 мл жидкости после каждого эпизода поноса/рвоты для детей младше 2-х лет и 150-200 мл жидкости/регидратационного раствора для детей старшего возраста. При этом весь объем раствора необходимо употреблять дробно, мелкими глотками по 50-100 мл через каждые 5-10 минут.
Питание ребенка после острого периода ОКИ расширяется. Можно включать в рацион отварную рыбу, фрикадельки, яйца, каши на молоке, паровые котлеты, супы на нежирном разбавленном водой бульоне, бананы, свежие яблоки без кожуры, белые сухари, сухое печенье, галеты. Обязательно включение в рацион обогащённых кисломолочных продуктов (с добавлением про- и пребиотиков). Следует учитывать, что в период болезни происходит усиленный распад белка, поэтому в рационе должны присутствовать в достаточном количестве продукты, содержащие животный белок (курятина, говядина, рыба, сыр, творог, яйца).
Исключается из рациона жирное красное мясо (свинина, баранина), животные жиры, лососевые рыбы, мясо водоплавающих птиц (уток/гусей), которое содержит плохо усвояемые и трудно перевариваемые жиры. Легкоусвояемые жиры (растительные масла в том числе) должны употребляться в небольших количествах. Следует ограничивать прием легкоусвояемых углеводов в виде конфет, сахара, пирожных, тортов, мороженого, консервированных соков, поскольку они усиливают процессы брожения в кишечнике.
На этапе выздоровления диета для детей после кишечной инфекции должна продолжаться не менее 3-4 недель, а при тяжелых формах заболевания и до 2-3 месяцев. Игнорирование диеты в этот период может привести к возобновлению расстройств со стороны кишечника и формированию хронического энтерита или колита. Особенно актуальна диета после перенесенной дизентерии, ротавирусного гастроэнтерита, сальмонеллеза, при которых недостаточность моторной, эвакуаторной и пищеварительной функции кишечника сохраняется в течение длительного периода.
Поэтому питание ребенка после кишечных инфекций должно исключать обильные приемы пищи, жирные и трудноперевариваемые продукты, а также, содержащие грубую растительную клетчатку и пищевые добавки (красители, усилители вкуса, консерванты). Меню питания, как у младших, так и у относительно взрослых детей должно быть умеренно щадящим с исключением агрессивных продуктов питания — копчёности, жирное мясо и рыба, жареное, кислые продукты, бобовые, маринады, кондитерские изделия, мороженое, напитки, содержащие алкоголь и углекислоту, продукты, в составе которых большое содержание эфирных масел (лук, чеснок, специи, редис, редька, кофе, шоколад). Так же, как при кишечной инфекции у взрослых обязателен прием таблеток витаминно-минерального комплекса, предназначенного детям.
Показания
Острые кишечные инфекции у взрослых и детей.
Разрешенные продукты
Диета при кишечной инфекции предусматривает включение в рацион подсушенного пшеничного хлеба или белых сухарей, нежирных куриных и не концентрированных овощных бульонов, и слизистых супов на основе тщательно разваренной рисовой или гречневой крупы и овощей.
Рекомендовано включение в рацион нежирных сортов красного мяса и мяса кур, индейки, кролика, из которых готовятся отварные куски мяса, которые затем измельчаются, а также, паштет, паровые котлеты или фрикадельки. Полезны нежирные виды морской и речной рыбы.
В рацион питания могут включаться кисломолочные продукты (простокваша, йогурт без добавок, кефир), паровой омлет и куриные яйца всмятку, свежий перетертый творог, неострый тертый сыр, сливочное и растительное масло в небольших количествах.
Для гарнира используются тщательно разваренные крупы (рисовая, гречневая) и отварные овощи (свекла, картофель, тыква, цветная капуста, морковь) и различная зелень, из которых готовится икра, рагу, пюре. В рационе питания могут присутствовать мармелад, джем, мед.
В качестве свободной жидкости рекомендуется употреблять отвар шиповника, не газированную столовую воду, некрепкий зеленый чай, разведенные водой свежеприготовленные соки, чаи на основе ромашки, липы, чабреца, шалфея, клюквенный/брусничный морс, чай с малиной/смородиной, компоты из сухофруктов, кипяченую воду с добавлением мёда, настой сушеного кизила и черники.
При вирусной или бактериальной кишечной инфекции в острой форме нужно придерживаться нескольких правил питания…

Кишечная инфекция — одно из распространенных заболеваний среди взрослых и детей. Возникает на фоне развития патогенной микрофлоры в кишечнике. Пути заражения — орально-фекальный. Чаще всего бактерии проникают в организм при купании в открытых водоемах, употреблении немытых фруктов.
Симптомы инфекции выражены ярко: тошнота, рвота, диарея, повышение температуры тела, отсутствие аппетита. И самое главное при этой патологии — не допустить обезвоживания организма.
Общие правила
При вирусной или бактериальной кишечной инфекции в острой форме нужно придерживаться нескольких правил питания:
- Не заставлять себя есть, если нет аппетита. Более того, объем суточной порции снижается на 50% в период обострения и на 15% после завершения лечения.
- Количество приемов пищи увеличивается. Размер одной порции должен составлять примерно 2 столовых ложки.
- Исключить или жестко ограничить углеводы и жиры.
- Исключить кислые фрукты.
- Ежедневно употреблять кисломолочные продукты.
- Увеличить объем выпиваемой воды.
Если происходит рвота после съеденной пищи, то вместо еды лучше пить воду маленькими глотками.
Продукты, разрешенные к употреблению
Диета при кишечной инфекции накладывает ограничения на разрешенные к употреблению продукты. Что можно кушать:
- каши на воде;
- творог;
- картофельное пюре без молока;
- нежирное мясо;
- куриный бульон;
- запеченные яблоки;
- овощные пюре.
Готовить блюда нужно на пару, варить и запекать. Нечасто допускается употребление тушеных продуктов. Полностью запрещены жареные блюда.
Запрещенные продукты
Запрещенных продуктов при кишечной инфекции намного больше:
- цельное молоко;
- каши на молоке;
- газированные напитки;
- блюда с ароматизаторами и красителями;
- свежий хлеб;
- ржаной хлеб и сухари;
- жирные сорта мяса;
- мучные изделия;
- грибы, бобовые и орехи;
- жирные сорта рыб;
- наваристые бульоны;
- кисломолочные продукты: ряженка, кефир и т.д.;
- яйца всмятку;
- овощи и фрукты, богатые волокнами: редька, огурцы, редис, салат, виноград, бананы, сливы.
От свежих овощей нужно отказаться на период обострения. Вводить их в рацион разрешено только с 4 дня, при отсутствии рвоты и диареи.
Примерное меню на 5 дней
Правильное питание при кишечной инфекции — залог быстрого выздоровления. Если не придерживаться диеты, то пострадает не только кишечник, но и другие органы пищеварительной системы. Учитывая список разрешенных и запрещенных продуктов, составляется меню. Как правило, жесткие ограничения в еде нужны первые 5 дней болезни. Меню на это время будет выглядеть так:
| День | Завтрак | Обед | Ужин |
|---|---|---|---|
| 1 | Рисовая каша на воде | Овощной суп-пюре | Творог |
| 2 | Гречневая каша | Куриное суфле | Куриный бульон |
| 3 | Кусочек сыра, отвар шиповника | Овощное рагу | Суп-пюре из телятины с сухариками |
| 4 | Запеченные сырники | Рыбный суп | Рисовая каша |
| 5 | Хлебцы с кусочком сыра | Рисовая каша с кусочком вареной куриной грудки | Куриный бульон |
Обратите внимание, что в ежедневное меню должны входить супы. Это необходимо для восполнения утраченной жидкости в организме. Кроме того, супы быстрее и легче усваиваются, не травмируют желудок и помогают при тошноте.
С 6 дня диеты, при отсутствии симптомов кишечной инфекции, можно постепенно переходить на общий стол. Ежедневно добавляйте в рацион 1-2 продукта. Если диарея и тошнота сохраняется, то продолжайте придерживаться указанных правил питания.
Советы специалистов
Врачи при кишечной инфекции дают рекомендации, касаемые питания больного:
- Пища должна быть теплой. Откажитесь от холодных и горячих блюд, которые раздражают слизистые оболочки.
- После продолжительной рвоты питаться нужно только жидкими и полужидкими блюдами. Исключаются твердые продукты.
- Первые 1-2 дня, если беспокоит рвота, ограничиться стоит сухарями и геркулесовой кашей.
- Пить лечебную минеральную воду в период обострения кишечной инфекции нельзя.
- Основным напитком на время лечения становится чистая вода. Причем пить ее нужно не по мере возникновения жажды, а в избыточном количестве. Суточная норма увеличивается в 2 раза. Но не стоит сразу залпом выпивать бутылку воды. Пить нужно маленькими глотками в небольшом объеме, но очень часто.
- Придерживаться лечебной диеты стола № 3 и 4.
При не осложненной вирусной инфекции бывает достаточно лечебной диеты и питьевого режима. Но все же рекомендации по лечению должен давать врач.

Диета при кишечной инфекции – это обязательное условие, которое необходимо соблюдать для скорейшего восстановления организма. Диетическое питание при поражении кишечника патогенной флорой является обязательным пунктом лечения заболевания. При кишечных инфекциях страдает вся пищеварительная система в целом. Во время диареи и рвоты из организма выводится не только вода, но полезные вещества, которые необходимы ему для поддержания нормальной жизнедеятельности.
Эти вещества нужно восполнить, но таким образом, чтобы органы пищеварения были в состоянии справиться с поступающими объемами пищи. По сути, диета при кишечной инфекции – это важнейшая часть симптоматической терапии, которую нельзя игнорировать.
Как диетой лечить кишечные инфекции?

Независимо от того, какой именно патогенный микроорганизм спровоцировал развитие заболевания, начинать терапию следует с полного отказа от продуктов питания. Это означает, что во время острой стадии болезни взрослый человек может пить только воду или растворы для регидратации.
Если болезнь протекает не слишком тяжело, то допустимо употребление сладкого черного чая – не более 1,2 л в день. При этом воды человек должен выпивать около 2,5 л в день или даже больше. Возможно употребление пропущенного через сито рисового отвара, настоя шиповника или черники. Все эти напитки, кроме того, что пополняют выведенные объемы жидкости, являются источниками витаминов и полезных веществ, в которых так нуждается организм. Черника и рисовый отвар обладают способностью связывать вредные вещества и выводить их из организма, что позволяет быстрее справиться с инфекцией.
В первый день болезни можно пить напитки, которые уменьшают рвотные позывы. Это может быть мятный отвар или самостоятельно приготовленный лимонад. Для этого разминают в стакане лимон, заливают его горячей кипяченой водой и настаивают на протяжении четверти часа. Добавляют в напиток чайную ложку меда. Такое питье предлагают больному каждые 20 минут по 2 столовых ложки. Когда острая фаза болезни будет завершена, можно переходить к употреблению продуктов, но с учетом определенных особенностей их выбора и приготовления.
Какая диета показана при кишечных инфекциях взрослым?

Если человек попадает в стационар, то там ему назначают диетический стол №4. Это система лечебного питания, которая выстроена таким образом, что она не нагружает систему пищеварения, но насыщает организм питательными веществами.
Целями стола №4 являются:
Щажение органов желудочно-кишечного тракта. Причем щажение будет как химическим, так и механическим.
Снижение степени воспалительной реакции организма.
Уменьшение брожения и гнилостных процессов в кишечнике.
Восстановление работоспособности кишечника, регенерация его слизистой оболочки.
Меню полноценное, сбалансированное. В нем достаточное количество белка, а углеводы и жиры немного урезаны. Во время кишечных инфекций необходимо несколько ограничивать употребление поваренной соли.
Все продукты больному предлагают в полужидкой или жидкой консистенции. Блюда не должны быть ни горячими, ни холодными. Допустимые способы обработки блюд – варка и готовка на пару. Перед подачей обязательно грубую пищу перетирают или измельчают иным способом. Человек кушает 5-6 раз в день.
Средняя суточная калорийность приравнивается к 1980 ккал. Соли в день не следует употреблять более 10 г. После того, как пациент почувствует себя лучше, его переводят на диету №4Б, которая предполагает суточное повышение энергетической ценности блюд до 3000 ккал. При этом блюда уже можно будет готовить в духовке и тушить. Однако запреты на продукты остаются аналогичными.
Правила диеты

Чтобы восстановление больного происходило быстрыми темпами, необходимо соблюдать следующие правила диеты:
Блюда должны быть легкоусвояемыми, они не должны раздражать слизистую оболочку кишечника и желудка, а также нагружать поджелудочную железу.
Блюда можно варить или готовить на пару
Перед подачей к столу, продукты перетирают или превращают в пюре.
Оптимальная температура блюд – 33-36 °C.
Оптимальная порция – 150-300 г, в зависимости от возраста и веса больного, а также от состояния его здоровья.
Диета при кишечных инфекциях у ребенка

Общие принципы питания ребенка во время кишечных инфекций аналогичным тем принципам, по которым питается взрослый больной. Однако обязательно нужно принимать во внимание возраст малыша.
Детям на время болезни перестают давать молочные продукты, хотя в обычное время они должны обязательно в меню присутствовать. Дело в том, что в молоке содержится молочный сахар – лактоза. Его расщепление и переваривание происходит в тонком кишечнике, работа которого оказывается нарушена. При бактериальной инфекции молочный сахар начнет в кишечнике бродить, что спровоцирует усиление газообразования, вздутие живота и болевые приступы.
Если ребенок первого года подвергается кишечной инфекции и при этом он находится на искусственном вскармливании, привычную молочную смесь необходимо заменить безлактозной смесью.
Если женщина кормит ребенка грудью, то можно немного ограничить его в молоке, но не более чем на 40%. В нем содержатся антитела, которые помогают организму крохи справляться с заболеванием. При этом кормить ребенка грудью нужно чаще, но малыми порциями. Заставлять малыша сосать грудь не следует, нужно ориентироваться на его аппетит.
Если ребенок уже достиг того возраста, когда молоко или молочная смесь не являются основой его рациона, то ему следует придерживаться той же диеты, что и взрослому пациенту с кишечной инфекцией.
Ориентировочное меню для ребенка с кишечной инфекцией:
Манная или полужидкая рисовая каша на воде. Рисовую крупу следует протереть. Стакан сладкого чая и сухарик из пшеничной муки.
В перерыве между завтраком и обедом больному предлагают стакан киселя и сухарик.
В обед ребенок может съесть бульон на основе говяжьего мяса, сухарик и мясное суфле. Дополняют обед стаканом отвара шиповника.
Желе из черной смородины едят во время полдника.
Ужин может быть представлен перетертой овсяной кашей и куриной котлетой на пару. Перед сном хорошо выпить стакан яблочного компота.
Что можно есть во время кишечных инфекций?

В меню следует включать следующие продукты и блюда:
Хлеб из пшеничной муки, но не свежий, а вчерашний, слегка подсушенный. Сухое печенье, несдобную выпечку.
Супы на некрепком рыбном или мясном бульоне. Овощи должны быть мелко рубленными, мясо перетертым. Можно готовить суп с фрикадельками, гренками или вермишелью.
Мясо подают в виде суфле, котлет, фрикаделек, рулетов из фарша. Это могу быть нежирные сорта красного мяса, крольчатина, курица, индейка. Можно готовить из мяса паштет.
Каши должны быть вязкими. Их варят на воде, без добавления молока.
В меню могут входить сваренные всмятку яйца, паровой омлет, вермишель.
В качестве гарнира используют отварную гречку и рис, отварной картофель, тыкву, морковь. Можно готовить из овощей пюре, рагу или икру.
Можно есть творожные пудинги, свежий творог, творожную пасту.
Два раза в день допускается употребление кефира по 100 мл.
В блюда или на хлеб можно добавлять небольшое количество сливочного масла
Разрешены кисели, отвары сухофруктов, отвар шиповника.
Можно пить чай с мармеладом, медом или джемом.
Если организм не дает отрицательной реакции, то в меню больного допускается вводить свежие томаты (важно чтобы они были спелыми), цветную капусту, морковь, печеные яблоки, малину, чернику, землянику. В супы можно класть немного сметаны. При этом необходимо внимательно следить за самочувствием больного и при его ухудшении возвращаться к первоначальному диетическому меню.
Что нельзя есть во время кишечных инфекций?

Из меню следует исключить следующие продукты и блюда:
Черный хлеб и свежий хлеб из пшеничной муки.
Все сырые овощи и фрукты, так как они являются источниками грубого пищевого волокна. Переварить его кишечник будет не в состоянии.
Грибы и свежая зелень.
Перловая, пшенная и кукурузная крупа.
Ограничение по соли – до 10 г в сутки.
Мясные, овощные и рыбные бульоны высокой концентрации.
Колбаса, копченые продукты, животные жиры.
Жирное красное мясо, жирную птицу (утка, гусь). Куриные яйца нельзя есть в жареном и отварном виде.
Продукты, прошедшие консервацию.
Цельное молоко, острый сыр.
Сливки, кондитерские крема, сметану.
Бобовые в любом виде, белокочанную капусту.
Пельмени и вареники.
Крепкий кофе, газированные напитки, шоколад, спиртные напитки.
Особенности составления меню при кишечной инфекции

Так как список разрешенных продуктов довольно внушительный, то готовить можно вкусно и разнообразно. Обязательно нужно учитывать допустимые способы кулинарной и термической обработки продуктов.
Белковые блюда рекомендуется чередовать, так как практически у всех больных с кишечными инфекциями снижен аппетит.
Диета обеспечивает щажение слизистой оболочки органов пищеварения, не провоцирует бродильные процессы в кишечнике. Его перистальтика будет адекватной, но не чрезмерной. Продукты, которые входят в меню, должны быть свежими. Они призваны оказывать дезинтоксикационный и регидратационный эффект.
Следует учесть, что представленное диетическое меню не подходит для питания здоровых людей, так как не может обеспечить организм человека нужными ему полезными веществами в полной мере. Диету назначают на непродолжительный срок. По мере выздоровления, больного переводят на общий стол.
В период выздоровления обязательно вводят в меню пектиносодержащие овощи и фрукты. Это должны быть яблоки, морковь, черника. Перед подачей следует довести их до пюреобразного состояния. Пектин попадает в кишечник, впитывает в себя влагу и слизь, набухает и образует пенистое вещество, которое напоминает губку. Проходя по кишечнику, пектиновые волокна вбирают в себя (адсорбируют) токсины, патогенные бактерии, остатки непереваренной пищи. Кроме того, в состав фруктов входят органические кислоты, которые обладают бактерицидным эффектом. Не стоит забывать, что фрукты и овощи – это источники витаминов и минералов. На этапе восстановления от болезни они крайне необходимы организму.
Во время кишечной инфекции важно не только принимать выписанные врачом лекарственные препараты, но и придерживаться правильно составленного меню. Важно ориентироваться на фазу болезни, а также на аппетит самого больного. Организму будет гораздо проще избавиться от кишечной инфекции, если человек поможет ему в этом и не будет нагружать органы пищеварения тяжелой пищей.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Наши авторы
Читайте также:




