Супы при жкб и панкреатите
Причиной нарушения работы желчного пузыря, его воспаления может быть наследственность, стрессы, неправильное питание, в котором преобладает жирная тяжелая пища. Лечить ЖКБ стоит не только медикаментами, но и правильным диетическим питанием.
Почему необходима диета при заболеваниях желчного пузыря
Важно знать, что при неправильной циркуляции желчи в потоках желчного пузыря постепенно образовываются камни. В этом процессе главенствующую роль играет холестерин, а также минеральные соли. При нарушениях холестеринового и водно-солевого обмена, а также при некоторых инфекциях происходит застой желчи, ее кальцинация, и образуются камни.
Главная задача диеты при ЖКБ – это устранение нарушений холестеринового обмена и уменьшение нагрузки на желчный пузырь, на который негативно влияет чрезмерное потребление солей. В первую очередь ограничивается потребление жиров и сложных углеводов. Восстановить нарушенный холестериновый обмен получится, если отказаться от продуктов, содержащих его избыток.
Разрешенные продукты при ЖКБ
Людям, страдающим хронической ЖКБ, можно употреблять:
- слегка подсушенный ржаной или пшеничный хлеб;
- не больше столовой ложки сливочного масла в сутки;
- ограниченное количество оливкового или подсолнечного масла (для заправки салатов);
- несоленая квашеная домашняя капуста;
- несдобное печенье (галетное, «Мария»);
- яйца всмятку или паровые омлеты, но желательно без желтков;
- блюда из нежирных сортов рыбы, птицы, мяса;
- фрукты с мягкой кожурой;
- консервированный горошек;
- зеленые свежие или тушеные овощи;
- крупы, особенно гречневая, рисовая или овсяная;
- сырые несоленые орехи в небольшом количестве.
Быстрому выведению солей и холестерина способствуют растительные продукты, например, абрикосы. Из напитков предпочтение стоит отдавать минеральной воде: «Поляна Квасова», «Ессентуки», знаменитой «Боржоми», «Лужанской» и т. д. В приоритете – простые овощи как отваренные в воде, так и сырые. В принципе, все продукты, которые разрешено употреблять при желчнокаменной болезни должны или отвариваться, или запекаться, или быть приготовленными на пару.
Больным разрешено есть супы, но желательно не на мясных, а на крупяных или овощных бульонах. Некоторые позволяют себе молочные супы, которые нормализуют перистальтику кишечника. Рыба, птица и мясо должны быть обязательно нежирными, запеченными или отварными. Никаких жареных котлет и биточков! В меню можно включить ягоды, сыр, домашний творог, но нежирный, сливочное масло и сливки в ограниченных количествах.
Особенно полезны больным, страдающим желчнокаменной болезнью, морковь, арбузы, тыква, дыни. А если хочется порадовать себя сладостями, особенно на праздники, то разрешены домашний мед, варенье, мармелад, пастила.
Что запрещено есть при заболеваниях желчного пузыря
Чтобы нормализовать работу желчного пузыря, избавиться от камней и улучшить состояние, стоит отказаться от следующих продуктов:
- свежий белый хлеб и сдоба;
- субпродукты;
- жирные мясные продукты и птица;
- соленая, а также морская жирная рыба, консервы;
- супы на рыбных, а также мясных бульонах с большими кусками мяса;
- жирные кисломолочные продукты;
- кислые и твердые фрукты;
- перловка;
- мороженое, шоколад, халва;
- бобовые;
- макароны (можно в минимальном количестве и твердых сортов);
- грибы, чеснок, лук зеленый, шпинат, а также щавель, редька, редис;
- алкоголь, какао, растворимый и цельный кофе, сладкая газировка, крепкий чай;
- пряности.
При развитии и обострении ЖКБ убирают из меню все соленые и сдобные, грибные и жирные мясные блюда, соусы и консервы. Запрещено есть колбасу, копчености, жареные овощи. Щавель и шпинат повышают кислотность в организме, что негативно сказывается на желчном пузыре.
Обратите внимание! Не следует употреблять магазинные сладости – пирожные с кремом, всевозможные булочки, а также печень, почки. Все эти продукты содержат холестерин и с трудом перевариваются желудком, вызывая обострения хронических заболеваний. Отказаться от них необходимо не на месяц или два, а минимум на несколько лет.
Лечебное питание при ЖКБ
Лечебное питание во время желчнокаменной болезни имеет свои особенности:
- В день больной должен потреблять 100 г белков, 450-500 г углеводов, 70 г жиров, соли – не более 8-10 граммов.
- Жидкость в виде простой воды должна присутствовать в рационе в объеме не менее 2-х литров.
- Приемы пищи лучше разделить на маленькие порции, но есть чаще – 5-6 раз в день.
- Не делать большие интервалы в приеме пищи, не более 3-х часов, чтобы желчь отходила равномерно и не застаивалась.
- В рационе должен преобладать легкий белок – это паровые мясные или рыбные котлетки, белковый омлет, творог, нежирный сыр и молоко.
- Питать организм ненасыщенными жирами из красной рыбы, авокадо, оливкового масла или орехов.
- Людям, страдающим еще и от лишнего веса, рекомендовано полностью исключить продукты, богатые сложными углеводами – крупы, макароны, хлеб, сладости.
- В день стандартная калорийность – 2500-3000 калорий.
- Сахар лучше заменять сорбитом или ксилитом, но не более 2-х ст. ложек в сутки.
- Минимум 2 раза в день необходимы перекусы. Для них подойдет запеченное яблоко, кусочек подсушенного хлеба с медом, желе или муссы из несладких фруктов, кисель, отвар шиповника, немного нежирного творога, заправленного сметаной.
Диета №5
В период ремиссии ЖКБ врачи рекомендуют использовать диету №5. Она призвана облегчить работу поджелудочной, печени и желчного пузыря. Разрешенные в рамках данной диеты ингредиенты употребляются только измельченными: овощи перетирают, а мясо измельчают в блендере или пропускают через мясорубку.
Обратите внимание! Все блюда должны быть теплыми. Особый упор делается на слизистые каши, а жирность молочных продуктов не должна быть выше 1-2,5%.
Примерное меню на 7 дней
На завтрак: чай с молоком, овсянка на воде, нежирный творог.
На обед: тефтели, суп с любой крупой на овощном отваре, ягодный кисель.
На полдник : пшеничные сухарики, стакан кефира.
На ужин: банан и запеканка из творога.
Перед сном : стакан нежирной простокваши.
На завтрак : гречка на воде или с молоком, белковый омлет на пару, некрепкий кофе с молоком.
На обед : суп на рыбном бульоне, рис и паровая котлетка, компот.
На полдник : бублики с кефиром.
На ужин : отварная курица с картофелем, некислые фрукты.
Перед сном : морковный сок.
На завтрак : рисовый молочный суп, нежирный сыр, некрепкий чай.
На обед: вегетарианский суп с макаронами, отварная говядина, гречка, кисель.
На полдник : галетное печенье и компот.
На ужин : тыквенные котлеты, сухарики с чаем.
Перед сном : нежирный кефир.
На завтрак : манная каша, котлетки паровые, кофе с молоком.
На обед : запеканка из овощей, суп с кабачком, ягодный кисель.
На полдник : фрукты, компот.
На ужин : вареные голубцы, сухарики, отвар шиповника.
Перед сном : нежирная простокваша или кефир.
На завтрак : говядина тушеная с рисом, бублики, несладкий чай.
На обед : борщ без томатов, отварное мясо или рулет, кисель с ягодами.
На полдник : нежирный творог со сметаной.
На ужин : тыквенная молочная каша, несладкий сок.
Перед сном : компот.
На завтрак : тушеные овощи с тефтелями, кофе.
На обед: картофельное пюре и крупяной суп с овощами, отварная рыба, сок.
На полдник: фрукты несладких сортов.
На ужин : запеканка творожная, галеты, чай без сахара.
Перед сном : нежирный кефир.
На завтрак: овсянка на молоке, отварная сосиска, чай с молоком.
На обед : вегетарианский суп, мясной рулет, ягодный кисель.
На полдник : сушки и чай.
На ужин : рыба отварная нежирная, котлеты из свеклы, компот.
Перед сном : кефир.
Такая диета предусматривает иногда введение некоторых запрещенных продуктов, например, кофе или сосисок. Но она и рассчитана на период, когда заболевание отступило.
Магниевая диета при ЖКБ
Хороший результат при желчнокаменной болезни показывает магниевая диета, упор в которой делается на продукты, богатые магнием. Ее рацион также богат витаминами и клетчаткой. Такие комбинации помогают улучшить отток желчи, ослабить спазмы и устранить неприятные ощущения, а также предотвратить запоры, которые нередко сопровождают ЖКБ. Режим диеты полностью исключает соль, чрезмерное потребление жидкости и разделен на несколько циклов по 2-4 дня.
Первый цикл – щадящее питье
В первые дни диеты разрешена только теплая жидкость: сладкие соки из фруктов и ягод, зеленый чай с сахаром, отвар шиповника, немного разведенный водой. Объем предложенной жидкости – 2-3 стакана в день. Эти порции выпиваются маленькими ложечками, но часто в течение всего дня.
Второй цикл – протертая пища
К меню из первого цикла добавляют протертую еду. Это могут быть супы или слизистые каши (манная, рисовая, овсяная), а также несладкие фруктовые муссы, натуральные желе, кисели.
Третий цикл – новая еда
На 5-й день можно добавить нежирное мясо, творог или рыбу. Еда готовится небольшими порциями в отварном виде или на пару и съедается за 5-6 приемов.
По завершении магниевой диеты рекомендована диета №5, продолжительностью несколько недель. Но назначать режимы диетического питания должен врач.
Питание при желчнокаменной болезни (видео)
Какие продукты можно употреблять, а от каких стоит отказаться при желчнокаменной болезни. От чего она возникает и можно ли, изменив режим питания, облегчить проявления заболевания и избавится от камней, узнаем из видео.
Диета после операции
После оперативного вмешательства по удалению камней из желчного пузыря важно придерживаться особой диеты. В первые несколько дней после операции вообще не разрешается есть твердую пищу. Затем можно есть отварное перетертое мясо, овощи, хлеб. Утром рекомендован белковый омлет, чуть позже – обезжиренный творог с чаем. На обед подходит морковно-картофельное пюре, а также суп из овсянки. Вечером в качестве полдника готовят печеное яблоко, а на ужин – вареную рыбу, овощное рагу и кефир.
Полезные рецепты при ЖКБ
Картофельно-морковное пюре
Отваривают картофель и отдельно морковь. Перетирают на терке и смешивают миксером, подливая горячее молоко. Кипятят пару минут, помешивая.
Отваривают рис и отдельно картофель с морковью. Все ингредиенты в перетертом виде смешивают, добавляют сливочное масло, заливают водой и доводят массу до кипения.
Суфле творожное
В обезжиренный творог добавляют желток, немного сахара, сметаны и молока. Смесь взбивают в миксере, отправляют в пароварку. Получается воздушное суфле, не нагружающее органы больного.
Суп с кабачками и овсянкой
Отваривают овсянку и перетирают ее. Мелко нарезают почищенные кабачки, расталкивают их до состояния пюре, добавляют в отвар овсянки. Плюс стакан молока и доводят до кипения, добавив щепотку соли и сахара. В конце в суп кидают кусочек сливочного масла.
Важно! Несоблюдение диеты во время ЖКБ приводит к ухудшению состояния. Увеличивается печень, застой желчи ведет к нарушению работы ЖКТ, почек, и как результат – увеличение камней и хирургическое вмешательство.
Желчнокаменная болезнь является последствием не только наследственности, но и нарушения обмена веществ, вызванного неправильным питанием, когда меняется химический состав желчи, а также прекращается ее правильный отток. Любая диета при ЖКБ призвана уменьшить признаки патологии, ввести больного в ремиссию и избавить от негативных последствий.

Поджелудочная железа и желчный пузырь одни из важнейших органов, которые принимают участие в процессе пищеварения. Именно поэтому среди всех лечебных мероприятий, которые используются при лечении холецистита и панкреатита диетотерапия находится на лидирующих позициях. Невозможно эффективное лечение, если не наладить правильное диетическое питание.
При желчнокаменной болезни, панкреатите и холецистите лечащий врач в процессе терапии рекомендует придерживаться режима питания по диете № 5. А если при данных сбоях уже выявлены осложнения и патологии в работе ЖКТ, то лучше обратить внимание на диетический стол №5а.
Особенности диеты при панкреатите и холецистите
Вся суть диетического питания заключается в том, чтобы придерживаться следующих правил:
- ежедневное меню должно разделяться на 5 приемов пищи. Важно через каждые 2-3 часа наполнять свой желудок. Такая схема питания позволит априори исключить возможность голодания;
- каждая порция не должна быть большой, важно уталить голод, но не объедаться при этом и не перегружать органы ЖКТ;
- исключить прием кипятка и продуктов из холодильника. Вся еда должна иметь температуру около 45 °C, тогда она хорошо усвоится, не принесет дискомфорта, и не будет раздражать слизистые воспаленных органов;
- чтобы исключить дополнительную нагрузку на пищеварительную систему лучше дополнительно перетирать и измельчать продукты. Желательно избегать грубой и волокнистой пищи с большим содержанием клетчатки;
- все блюда должны быть отварными, приготовленными на пару или запеченными. Жарка, тушение в жиру полностью исключается;
- минимизировать употребление яиц до двух максимум трех в неделю. Рекомендуется отдавать преимущество белкам;
- полностью исключить употребление любых алкогольных напитков, а также крепкого кофе и чая;
- желательно пересмотреть БЖУ в ежедневном рационе. Количество белковой пищи желательно увеличить, углеводов уменьшить, а жиров минимизировать.

Придерживаясь данных правил можно составить меню по своим предпочтениям, чтобы оно было и диетическим и вкусным.
Разрешенные продукты
Из хлебобулочных изделий можно немного вчерашнего черного или пшеничного хлеба, галетное печенье, крекеры без приправ и соли. Из первых блюд: вегетарианские супы без мяса, молочные супы (с разбавленным молоком), овощные бульоны с небольшим добавлением крупы или макарон.

Нежирная белая рыба запеченная, приготовленная на пару, рыбные тефтельки, запеканки. Из мяса отдать предпочтение нежирным видам: куриное филе, молодая говядина, индюшатина, кролятина. Мясо кушать только отварное измельченное, в виде паровых котлет или фрикаделек.
Кисломолочная продукция признается только в обезжиренном виде или с минимальной жирностью, если разговор идет о сырах, то они должны быть не соленые и не острые. Благотворно действуют на организм ряженка, кефир и творожные запеканки.
Из вторых блюд желательно остановится на кашах гречневой, овсяной, рисовой (плов с мясом). Их можно варить и на воде и на молоке. Можно приправлять маслами: сливочным кукурузным, оливковым (не более 10 г в день).
Овощи в любом виде, тоже полезны кроме тех, что способствуют сильному газообразованию. К кашам можно добавлять любые овощные гарниры из тушенных, запеченных, или сырых овощей. Запеканки, соте, салаты с диетической заправкой тоже приветствуются.
Ягоды, фрукты и напитки. Можно в умеренных количествах включать в свой рацион некислые фрукты, ягоды, свежевыжатые соки. Все разновидности ягодных и фруктовых киселей, муссов, желе, компотов. Любителям кофеина разрешается иногда побаловать себя некрепким натуральным напитком, максимально разбавленным молоком, но полезнее пить отвар шиповника, травяной или зеленый чаи.
Продукты, находящиеся под запретом
В процессе лечения панкреатита или холецистита недопустимо использовать в своем рационе следующие продукты и блюда:
- сдобу, слоеное тесто, жареные пироги;
- наваристые жирные мясные, рыбные, грибные бульоны, уха, борщи, сваренные на них, кислые щи, холодные первые блюда;
- консервы, копченую рыбу, икру;
- маринованные, жаренные, жирные продукты;
- фасоль, бобы, жареные яйца;
- жирные молочные продукты, соленый и острый сыры;
- щавель, хрен, редиску, капусту, лук;
- шоколад, жирные крема, торты, мороженное;
- все газированные напитки.

Помимо этого запрещено принимать пищу в заведениях быстрого питания, утолять голод бутербродами и блюдами из полуфабрикатов. Любой прием пищи включает свежие продукты и блюда, которые едятся не спеша и хорошо пережевываются.
Примерное меню
Ниже распишем примерное недельное меню, но стоит учитывать, что такая продуктовая корзина подходит пациентам, которые вышли из острой стадии заболевания, когда разрешается только пить воду, отвар шиповника и кисели.

Понедельник
Завтрак. Овсяная каша на разбавленном молоке, чай с молоком, крекеры.
Перекус. Печеное яблоко, начиненное нежирным творогом. 150 мл нежирного йогурта.
Обед. Вегетарианский суп, 200 г отварного куриного филе, салат из свеклы заправленный оливковым маслом, компот из ягод.
Полдник. Одна груша.
Ужин. Порция плова, небольшой огурец или помидор, отвар шиповника.
Перед сном стакан кефира или ацидофилина.
Меню на вторник
Завтрак. Яйцо «в мешочек», зеленый чай с галетным печеньем.
Обед. Суп с рисом на овощном бульоне, 150 г филе белой рыбы запеченное или приготовленное на пару, весенний салат (огурцы помидоры, зелень оливковое масло), компот.
Полдник. Домашний несладкий йогурт и горсть сезонных ягод или половина фрукта.
Ужин. Молочная гречневая каша, компот или чай.
Перед сном можно выпить стакан молока.
Питание для среды
Завтрак. Ленивые вареники с творогом, напиток с цикория с добавлением молока.
Перекус. Компот с галетным печеньем или крекерами.
Обед. Овощной суп с добавлением риса, котлеты с куриным фаршем морковью и луком, приготовленные на пару и фруктовый кисель.
Полдник. Желе из сезонных фруктов с белыми сухарями.
Ужин. Тушеные овощи, детская сосиска, зеленый чай или напиток из шиповника.
Если перед сном чувствуется голод можно выпить стакан кефира или съесть натуральный йогурт.
Рацион четверга
Завтрак. Порция творожной запеканки с макаронами и добавлением сметаны или джема, свежевыжатый фруктово-овощной сок.
Перекус. Фруктовый кисель с сухарями или печеньем.
Обед. Овощной суп с фрикадельками из куриного мяса, пшеничная каша с отварным мясом, травяной чай.
Полдник. Несколько сезонных фруктов (сливы, абрикос).
Ужин. Картофельное пюре и паровая говяжья котлета с овощами, компот.
Перед сном можно выпить стакан молока или ацидофилина.
Меню пятницы
Завтрак. Сырники на пару с джемом, чай с добавлением молока.
Перекус. Обезжиренный творог с ложкой сметаны.
Обед. Крем-суп из тыквы и моркови, лапша с рубленым мясом, ягодный кисель.
Полдник. Банан или яблоко.
Ужин. Тушеные овощи, запеченная рыба не более 150 г, травяной чай.
Чашка кефира перед сном (по желанию).
Питание в субботу
Завтрак. Белковый омлет, приготовленный в пароварке, молочный напиток с цикорием.
Перекус. Галетное печенье с джемом.
Обед. Суп с лапши с фрикадельками, овощной салат с галетой, кисель.
Полдник. Творог с ягодами.
Ужин. Плов с сухофруктами, молоко.
Перед сном стакан ряженки.
Воскресенье
Завтрак. Рисовый пудинг с добавлением сезонных ягод или фруктов, травяной чай.
Перекус. Салат из фруктов заправленный натуральным йогуртом;
Обед. Картофельный суп с сельдереем, макароны с добавлением отварного мяса и моркови (по-флотски), кисель.
Полдник. Чай с молоком и галетное печенье.
Ужин. Рыбные котлеты с гречкой, чай.
Перед сном стакан молока.
Как видно из вышеприведенного меню даже диетическое питание может быть вкусным. Главное урезать порции и исключить вредную жирную еду, а это не так сложно как кажется.
Рецепты блюд при холецистите и панкреатите
Независимо от того, что диета в процессе лечения предполагает ограничение ежедневного рациона его можно разнообразить интересными рецептами. Ниже представим диетические рецепты блюд при панкреатите и холецистите, которые позволят наполнить стандартное меню новыми яркими вкусами.

Суп овощной с сырными фрикадельками
Понадобиться 2,5 л овощного бульона, который доводится до кипения. В него добавляется болгарский перец порезанный кубиком, натирается морковь, опускается целая луковица, 4 средние картофелины нарезаем крупным кубиком. Все овощи варятся в бульоне до готовности картофеля (около 15 минут).
Далее готовим сырные фрикадельки. Натираем 100 г сыра, добавляем яйцо, ч. л. сливочного масла, 100 г муки, соль. Этот фарш перемешивается и отправляется в холодильник на 30 минут.
Когда овощи отварились, в суп опускаются небольшие фрикадельки из сырного фарша, которые отвариваются на протяжении четверти часа. Суп подсаливаем и посыпаем измельченной зеленью.
Картофельный омлет на пару
Многие пациенты, которые придерживаются диеты № 5, переживают можно ли молоко использовать в меню? Ответ прост. Не только можно, а нужно. Только жирное молоко стоит перед употреблением разбавлять на половину с водой.
Итак, рецепт заключается в следующем. Натираем на крупной терке 200 г отварного картофеля. В него добавляем 50 г твердого сыра, 100 мл молока и 4 яичных белка, добавляем специи. Готовим омлет в пароварке на протяжении 20 минут.
Тыквенный десерт
Очень простой и вкусный десерт, для приготовления которого понадобится тыква, корица и немного сахара. Тыква моется, очищается от кожуры и нарезается кубиком. После чего помещается в духовой шкаф в специальную форму. Сверху овощ приправляется корицей, сахаром и выпекается 20 минут до мягкости.

Сбалансированное диетическое меню – первый шаг к выздоровлению!
Такие серьезные заболевания как холецистит и панкреатит требуют не только медикаментозного лечения, но и полной перемены образа жизни в целом. Это касается как вредных привычек, так и питания. Полный отказ от жирной и жареной пищи, фаст-фуда и другого гастрономического мусора.
Врачи могут снять боль и другие неприятные симптомы холецистита с помощью лекарственных препаратов, но дальнейшая нормальная жизнь зависит полностью от желания самого пациента. Если он сможет ежедневно правильно питаться, не будет нагружать органы пищеварения тяжелой едой и откажется от вредных продуктов, то сможет прожить остаток жизни полноценно не вспоминая о своем диагнозе.

Панкреатит и желчнокаменная болезнь (ЖКБ) — заболевания желудочно-кишечного тракта, при которых в воспалительный процесс вовлекаются поджелудочная железа и желчный пузырь. Лечение требует комплексного подхода. Одновременно назначают лечебное питание, медикаментозную терапию. Диета и меню при ЖКБ и панкреатите похожи, так как органы имеют тесную функциональную связь. Лечебное питание ускоряет выздоровление при правильном составлении меню. Несоблюдение диеты ведет к обострению воспаления и ухудшению самочувствия.
- Общие правила питания при сочетании двух болезней
- Принципы составления меню
- Какие продукты разрешены
- Полностью или частично ограниченные продукты
- Пример недельного рациона
- Как приготовить полезные диетические блюда
Общие правила питания при сочетании двух болезней
Питание при желчекаменной болезни и панкреатите имеет ряд ограничений. Назначается стол 5А или 5П по Певзнеру. Выбор между двумя вариантами зависит от характера заболевания. При локализации острого процесса в желчном назначают «А», в поджелудочной железе — «П».
- стимуляция выделения желчи;
- восстановление функций печени;
- нормализация работы поджелудочной железы;
- щадящий режим работы для органов ЖКТ;
- снятие спазма с желчного пузыря;
- профилактика жирового гепатита, хронического панкреатита.
Основной принцип правильного питания при панкреатите и ЖКБ — рациональность. Этот принцип предусматривает:
- приемы пищи должны быть частыми, но малыми по объему;
- правильная кулинарная обработка: варка, приготовление на пару, тушение, запекание;
- исключение холестериновых продуктов для профилактики образования камней в желчном пузыре;
- температура при подаче — 37-40°C;
- продукты с изобилием «полезных» жирных кислот, грубоволокнистой клетчатки;
- водный режим — 1,5-2 литра в сутки.
Принципы составления меню
Ежедневно меню зависит от стадии заболевания. В остром периоде больному назначают несколько дней голодания с плавным переходом на естественное питание. В период ремиссии целью диеты является профилактика обострений и активация восстановительных процессов в органах.
Какие продукты разрешены
Продукты питания при сочетании панкреатита и ЖКБ должны содержать грубоволокнистую клетчатку, витамины, много магния.

Камнерастворяющий эффект есть у отвара с шиповником. При ЖКБ пить такой отвар необходимо каждый день.
Пища должна быть механически щадящей: протертая, перемолотая на мясорубке, измельченная блендером. Питье должно быть теплым несладким. Такое питание обеспечит:
- нормализацию пищеварения;
- противовоспалительный эффект;
- спазмолитическое действие.
Продукты питания, разрешенные при панкреатите и ЖКБ:
- нежирные сорта мяса: курица (филе без кожицы), кролик, постная говядина, телятина;
- рыба: хек, минтай, палтус;
- яйца в виде белкового омлета;
- растительные жиры: оливковое, кокосовое, льняное, подсолнечное масла;
- сливочное масло при стойкой ремиссии;
- крупы: гречка, овсянка, рис;
- сухарики из пшеничного хлеба;
- фрукты, овощи в печеном виде;
- овощные супы, некрепкие мясные бульоны;
- диетические запеканки из творога;
- макароны из мягких сортов.
Пить можно компот, слабый чай, напиток из цикория, теплую минеральную воду, разведенный ягодный морс.
Полностью или частично ограниченные продукты
При заболеваниях ЖКТ следуют полностью исключить следующие продукты:
- жирные сорта мяса;
- сало;
- кофе;
- колбасные изделия;
- спиртные напитки;
- маргарин, спред;
- копчёности;
- мясные субпродукты (печень, почки, мозг);
- жирные молочные продукты (творог, сыр, сметана, сливки, цельное молоко);
- зелень;
- кислые фрукты и ягоды;
- газированные сладкие напитки;
- макароны из твердых сортов пшеницы;
- консервацию, даже домашнюю;
- мучное.
Если назначена диета 5, то нельзя злоупотреблять пряностями, специями. Различные соусы с приправами и уксусом — дополнительная нагрузка на поджелудочную железу.
Мед и другие продукты пчеловодства можно кушать в ограниченном количестве.
Пример недельного рациона
- Завтрак: галетное печенье с кусочком обезжиренного сыра, слабый зеленый чай.
- Ланч: белковый омлет, 50 г белых сухариков, чайная ложка меда, отвар из сухофруктов.
- Обед: слизистая рисовая каша, заправленная оливковым маслом, паровая куриная котлета, запеченное яблоко, кофе из цикория.
- Полдник: нежирный творог.
- Ужин: каша из овсяных отрубей, салат из моркови и яблок, ягодный компот.
- Завтрак: гречневая каша на безлактозном молоке с медом, зеленый чай.
- Ланч: запеченное яблоко.
- Обед: овощное пюре из кабачков и брокколи, отварная телятина.
- Полдник: стакан нежирного кефира.
- Ужин: овощной бульон, стаканчик греческого йогурта, хлебец.
- Завтрак: овсяная каша на разведенном молоке (1:1), ложка меда, галета, зеленый чай.
- Ланч: стакан кефира и хлебец.
- Обед: слабый куриный бульон, хлеб, шиповниковый отвар.
- Полдник: стакан нежирного мягкого творожка.
- Ужин: паровая рыба с запеченным овощами, компот из сухофруктов.
- Завтрак: белковый омлет на пару, галетное печенье, зеленый чай.
- Ланч: творог с чаем.
- Обед: куриное филе, запечённое с овощами.
- Полдник: крем-суп из овощей.
- Ужин: запеченное яблоко, чай с медом.
- Завтрак: творожная запеканка с чаем.
- Ланч: хлебец и шиповниковый отвар.
- Обед: тарелка овощного супа с белыми сухариками, немного сливочного масла или сметаны можно добавить в суп при стойкой ремиссии.
- Полдник: греческий йогурт, компот из сухофруктов.
- Ужин: куриные кнели, салат из моркови, зеленый чай.
- Завтрак: овсянка, мед, чай.
- Ланч: хлебец и отвар из шиповника.
- Обед: рыбный суп, порция сухариков из белого хлеба, компот.
- Полдник: стакан нежирной ряженки.
- Ужин: тушеные овощи, кусок отварной телятины, зеленый чай.
- Завтрак: фруктовые желе, галетное печенье, кофе из цикория.
- Ланч: рыбные кнели, салат из моркови.
- Обед: мясное суфле, хлебец, компот.
- Полдник: запеченное яблоко.
- Ужин: рыбная запеканка, горсть изюма, зеленый чай.
Такой рацион подойдет при желчнокаменной болезни и панкреатите. Блюда можно менять в зависимости от вкусовых предпочтений и стадии болезни.
Как приготовить полезные диетические блюда
Пациентам легче придерживаться диеты, если блюда в ней разнообразные и вкусные. Важно соблюдать правила кулинарной обработки и подачи еды.
Следующие рецепты подходят для питания больных при диетах 5П и 5А:
- Паровые котлеты из индюшки. Ингредиенты: 200 г индюшачьего филе, 30 г белого хлеба, 50 мл молока, 3 чайные ложки растительного масла, соль по вкусу. Хлебную мякоть замочить на полчаса в молоке. Из мяса приготовить фарш, добавить масло, соль, хлеб с молоком. Хорошо перемешать, сформировать котлеты. Выложить на сетку пароварки, готовить 30-40 минут.
- Рыба в молочном соусе «Бешамель». Филе любой нежирной рыбы запечь в фольге. Для соуса необходимо 150 мл молока (жирность до 3,2%), чайная ложка сливочного масла, чайная ложка муки, щепотка сахара, соль по вкусу. На сковороде растопить масло, муку всыпать с помощью сита. Муку обжаривать 2 минуты. Влить молоко (должно быть горячим) тоненькой струйкой. После закипания варить еще 10 минут. Добавить сахар и соль. Залить рыбу готовым соусом.
- Диетическое оливье. Для приготовления понадобится одна некрупная морковь, две картофелины, два яйца, 300 г отварного куриного филе, свежий огурец, ложка нежирной сметаны. Картофель и морковь очистить, отварить в подсоленной воде. Яйца сварить вкрутую. Огурец очистить от кожуры. Все ингредиенты порезать на кубики, перемешать, посолить, заправить сметаной.
- Фруктовый торт без выпечки. Ингредиенты: 1 спелый банан, банка консервированных персиков (можно взять 2 свежих), 300 мл несладкого йогурта, галетное печенье, 200 мл воды, пакетик желатина. Желатин залить теплой водой, дать раствориться. Добавить йогурт и перемешать. Дно посудины застелить пергаментом. Печенье поломать на крошку. Слоями выложить ингредиенты. Готовый торт отправить на ночь в холодильник. Утром десерт готов.
Продукты для приготовления должны быть свежими. Не стоит покупать мясо и рыбу на стихийных рынках. Молоко и творог употреблять сырыми нельзя.

Панкреатит и ЖКБ часто ходят рука об руку. Как правило, первыми начинают образовываться камни в желчном пузыре, несколько позже присоединяется воспаление поджелудочной железы. Своими объединенными усилиями эти две патологии серьезно усложняют жизнь человека. Ведь для их лечения требуется не только длительный прием медикаментов, но и пожизненная диета при панкреатите и желчнокаменной болезни.
Чтобы разобраться, в чем взаимосвязь этих патологий, следует ознакомиться с некоторыми анатомическими особенностями пищеварительного тракта. Тут все просто! На желчном пузыре (vesica biliaris) и поджелудочной железе (pancreas) лежит сходная функциональная нагрузка — участие в переваривании пищи. Кроме того, их связывает общий желчный проток, по которому секреты выводятся в просвет двенадцатиперстной кишки. И в случае закупорки этого пути желчным камнем нарушается вывод ферментов из pancreas, что способно привести к воспалению этого органа. 
Поскольку одной из этиологических основ развития сочетанной патологии является неправильный подход к организации питания, то полноценное лечение требует, наоборот, организовать адекватный подбор продуктов и способов их обработки, а также составить оптимальное меню.
Принципы диеты при совместном заболевании
Сочетание ЖКБ и панкреатита требует придерживаться достаточно строгих принципов питания:
- исключения из меню пищи, содержащей большое количество холестерина,
- минимизации концентрации желчи,
- подбора продуктов, содержащих довольно большое количество солей магния и ненасыщенных жирных кислот, с целью выведения избытка холестерина,
- увеличение доли свежих овощей в меню,
- замена всех способов термической обработки продуктов одним — приготовлением на пару.
Питание должно стать дробным — пищу следует принимать до 6 раз в день, но маленькими порциями. Употребление жидкости нужно увеличить как минимум до 2 литров за сутки.
Какие продукты необходимо использовать в рационе?
Рекомендованное питание при сочетании ЖКБ и панкреатита должно включать продукты, содержащие растительную клетчатку, витаминные комплексы, а также соли магния. При этом пища должна быть протерта, а питье — подогрето. Такая диета обеспечивает:
- стимуляцию кишечной перистальтики,
- снижение воспалительных явлений,
- ослабление спазмов.
В таблице, приведенной ниже, указано, какие именно продукты, и в каком виде допустимы для людей, у которых диагностирована желчнокаменная болезнь в сочетании с панкреатитом:
Группа продуктов питания Разрешенные разновидности Мясное Курятина, крольчатина, нежирная говядина, речная нежирная рыба. Яйца Белковый омлет, цельные, вареные вкрутую. Жиры Растительные, вне обострения — сливочное масло. Мучное Печенье на основе ржаного хлеба. Макароны, крупа Каши гречневые и овсяные, макароны, кроме твердых сортов. Супы Овощные. Молочка Цельное молоко, нежирный творог, кефиры. Овощи, фрукты Любые, кроме зелени и кислых сортов.
Из напитков подойдут чаи, компоты и соки. При избыточной массе тела пациент должен сильно ограничить сладкое, крупы, хлебобулочные изделия.
Запрещенные при патологиях продукты
При таком сочетании патологий диетический рацион не должен включать в себя следующие продуктовые позиции:
- сало,
- кофе,
- зелень,
- свинину,
- колбасы,
- алкоголь,
- маргарины,
- копчености,
- субпродукты,
- жирная молочка,
- кислые сорта ягод,
- наваристые бульоны,
- жирную консервацию,
- копченые сорта сыров,
- газированные напитки,
- твердые сорта макарон,
- сдобу, пирожки, разновидности белого хлеба.

Но также в пище не должно быть таких приправ, как перец, уксус и горчица. Непосредственно перед отходом ко сну есть не рекомендуется, а обеденная трапеза должна проходить неторопливо.
Примерное меню при ЖКБ и панкреатите
Для больного, страдающего от сочетанной патологии такого рода, используются различные диеты, в зависимости от того, в какой фазе пребывает заболевание.
Для периода ремиссии подойдет, например, такое меню:

Употребление жидкости после приема пищи допускается не ранее, чем через четверть часа (исключение составляют ланч и полдник) в виде:
- киселей,
- компотов,
- чая с молоком,
- различных соков,
- отвара ягод шиповника.
Как только пройдет одна неделя такого питания, больной должен устроить себе разгрузочный день со сниженной калорийностью: на завтрак, ланч, обед, полдник и ужин поровну разделяют 0,9 л кефира и смесь из 0,15 кг сахара с 0,3 кг творога.
В летне—осенний сезон оптимальным решением станет разгрузочный день, на протяжении которого единственный продукт питания — фрукты.
В случае когда заболевание обострилось, и имеется выраженный болевой синдром, употребление пищи запрещено. Больной должен ограничиться употреблением воды в течение двух-трех суток. За это время pancreas и vesica biliaris успевают отдохнуть, выброс желчи становится меньше. На 4 сутки пациента можно переводить на стол № 5. При этом еда должна быть поделена на малые порции, а мясо и бульоны исключены.
Пример 5 диетического стола при желчнокаменной болезни
Пища подается в свежем, отварном либо тушеном виде. Такой набор продуктов оказывает сократительное воздействие на желчный пузырь, приводящее к вытоку застоявшейся желчи, не допускает излишней нагрузки на орган и обеспечивает ему покой. 
Приблизительное меню на один день:
Фаза обострения сочетания патологий требует находиться на такой диете на протяжении как минимум недели. Не один отзыв от людей, страдающих этими заболеваниями, утверждает, что, чем дольше и строже придерживаться диеты, тем более продолжительной будет ремиссия.
Последствия неправильного питания для пациента
Если больной будет допускать погрешности в диете, а, тем более попробует какой-нибудь популярный рецепт жирной острой пищи, то его, с большой вероятностью, будут ожидать обострения хронических патологий. Первым, как правило, сдается желчный пузырь, что проявляется следующими симптомами:
Продолжительность приступа может составлять как минуты, так и дни. Боль заканчивается после выхода камня в просвет 12-перстной кишки. 
Реже обостряется воспаление поджелудочной железы. О его начале можно судить по следующей симптоматике:
- сильной опоясывающей боли с различной иррадиацией,
- метеоризме,
- отрыжке,
- диарее,
- тошноте, переходящей в рвоту,
- усилении утомляемости.
Справиться с этими приступами побыстрее и не допустить их повторения в дальнейшем можно, только придерживаясь правильной диеты. Любое медикаментозное лечение, не подкрепленное здоровым питанием, обречено на провал.
Желчнокаменную болезнь или ЖКБ вызывает камне образование в желчном пузыре, который, в свою очередь, является причиной воспаления поджелудочной железы, панкреатит. Такая тесная связь обусловлена общими функциями и достаточно близким расположением органов друг к другу.
Причины жкб и панкреатита.

- Неправильное питание (слишком жирная еда, недоедание, голодание, нерегулярный прием пищи, алкоголь).
- Инфекционные и патологические заболевания (ожирение, дискинезия желчных путей, сахарный диабет, частые запоры, анатомическая патология желчного пузыря).
- Неправильный образ жизни (сидячая работа).
- Генетическая предрасположенность.
- Беременность.
- Использование гормональных контрацептивов.
- Изменение обмена веществ.
Особенности строения органов дают четкую картину заболевания. Протоки желчного пузыря и поджелудочной железы впадают в двенадцатиперстную кишку и постоянно взаимодействуют друг с другом. Таким образом, камень, вытолкнутый из желчного, в 70% случаях может застопориться в месте слияния обоих протоков, так как эта область (Фатеров сосок) самое узкое место. И при выбрасывании желчи и секрета этих органов жидкость не находит выхода в кишечник, что приводит к высокому давлению и разрыву в этом месте. Вырвавшаяся жидкость попадает в поджелудочную железу, где запускается процесс самопереваривания, что и вызывает острый приступ панкреатита.
Симптомы жкб и панкреатита.
Чтобы определить болезнь, необходимо выявить причину и симптоматику. Для этого следует обратиться к гастроэнтерологу. Он обязательно назначит анализы и последующее лечение, главным аспектом которого является особая диета при желчнокаменной болезни и панкреатите.
- Тошнота и горечь во рту.
- Тяжесть в животе.
- Неприятные ощущения в правом подреберье.
- Частая отрыжка.
Колика (режущая боль) при выходе камня в желчные протоки часто провоцируется жареной и жирной пищей. Боль может отдавать в спину, правую руку и ключицу. Появляется тошнота и рвота, которая не приносит облегчения.
- Постоянная или периодическая боль в области эпигастрии, может отдавать в левое подреберье и спину в области сердца.
- Специфическая диарея, обильная, зловонная, кашицеобразная с остатками пищи. Может чередоваться с запором.
- Полная или частичная потеря аппетита.
- При сахарном диабете могут возникать резкие приступы голода и жажды, повышение слюноотделения, метеоризм, тошнота, рвота, урчание в животе.
Принципы диеты.
Диета при панкреатите и желчнокаменной болезни основана на главном принципе: исключение из рациона продуктов, содержащих холестерин. Правильное питание при заболевании желчевыводящих путей, залог успешного лечения. Такая диета в медицинском обиходе называется «стол №5».
Рацион питания больных жкб, холециститом и панкреатитом должен состоять из продуктов, богатых солями магния и ненасыщенными жирными кислотами, которые предотвращают появление и выводят из организма холестерин, провоцирующий образование желчнокаменной болезни.
Что включает в себя диета №5.

Разрешенные продукты.
- Постные мясо и рыба.
- Кисломолочные продукты (творог, нежирный сыр, молоко).
- 1 яйцо в день или белковый омлет.
- Фрукты (яблоки, виноград, чернослив, курага).
- Ягоды (клубника, арбуз).
- Крупы (рис, гречка, манка, перловка, пшенка, овсянка).
- Овощи (кабачки, морковь, свекла, картофель).
- Сухари.
- Жирные рыба и мясо.
- Субпродукты (мозги, печень, почки, легкие, сало).
- Консервация.
- Наваристые мясные бульоны.
- Колбасы, копчености.
- Маргарин.
- Овощи (редька, репка, щавель, шпинат, редис, чеснок, лук).
- Сдобные и хлебобулочные изделия при избыточном весе.
- Большое количество сладостей.
- Алкоголь, кофе, газировки.
По каким правилам составляется меню.
Грамотно подобранное питание при жкб и панкреатите поможет не только улучшить состояние, но и полностью избавиться от недуга. Меню для диеты №5 составляется на основании определенных правил:
- Дробное и частое питание, то есть кушать необходимо 5-6 раз в день. Это облегчает работу органов и предотвращает застой желчи.
- Раздельное питание один из главных принципов диеты. Это может быть овощной салат с растительным маслом и фрукт на один прием пищи.
- Использование исключительно полезных продуктов при сбалансированном соблюдении меню.
Все блюда, которые подлежат термической обработке, должны быть приготовлены обязательно на пару или сварены. Недопустимо есть жареную, соленую, горькую и кислую пищу. Если боли очень сильные необходимо употреблять теплые блюда от 18-60°С. Очень холодная и очень горячая пища может усугубить течение болезни.
Меню и популярные рецепты при заболеваниях жкб и панкреатита.
При обострении и сильных болях лучше ограничится водой в течение 2-3 дней. Голод поможет поджелудочной железе отдохнуть и замедлить выброс желчи. Затем можно приступать к диете №5 с некоторым ограничением (без мяса и бульонов) и малыми порциями. При улучшении состояния можно переходить на обычную диету при лечении панкреатита и жкб.
Примерное меню на неделю.
- Завтрак может состоять из овощного супа-пюре, картофеля с отварной рыбой, манной каши с вареньем, паровых тефтелей и салата из моркови, творожной массы или пшеной каши с изюмом.
- На ланч хорошо кушать печеные яблоки или груши, рисовую или творожную запеканку, овощные салаты.
- В обед следует кушать нежирные супы, рис с рыбными паровыми котлетками, отварное куриное филе, картофельное пюре, овощное рагу, макароны с фрикадельками.
- На полдник можно есть сухое печенье, белковый омлет и творожную запеканку.
- На ужин можно совместить вареное яйцо с винегретом, гречку с голубцами или курицей, куриное филе с овощами, салат из кальмаров с яйцами и рисом, картофельный суп и тыквенно-яблочный салат.
Запивать блюда рекомендуется через 15 минут после еды (за исключением полдника и ланча) чаем с молоком, киселем, компотом, соком из разрешенных фруктов и ягод, цикорием, отваром шиповника.
Некоторые рецепты, которые можно приготовить из полезных и дешевых продуктов.
- Перловый суп с фрикадельками: перловку (20г) промыть, залить водой и готовить до полуготовности 30 минут. Добавить мелко нарезанные картофель (50г) и помидоры (20г). Через 5 минут положить в суп припущенный лук (1шт), морковь (1шт) и корень петрушки. Приготовить фрикадельки из куриного фарша (100г). За 7 минут до готовности добавить их в суп, посолить и подавать с зеленью и сметаной (10-15% жирности).
- Отварная индейка в молочном соусе: Куски индейки (150г) отварить до готовности. Из молока (50г), муки (5г) и сливочного масла (5г)сделать соус. Залить им мясо добавить тертый сыр нежирных сортов (70г) и поставить в микроволновку на 7-10 минут. Подавать с гарниром из картофельного пюре, риса, гречки или есть отдельно.
Обострение панкреатита может перейти в хроническую стадию не только на фоне жкб, но и гастрита, холецистита, язвенной болезни и других заболеваний пищеварительной системы. Поэтому, почувствовав неприятные симптомы в области эпигастрии необходимо записаться на прием к хирургу. Запись на прием к узкому специалисту можно произвести не только в поликлинике, но и через интернет, имея при себе паспорт и полис. Квалифицированный врач-гастроэнтеролог проведет диагностику, профилактику и лечение на основе лабораторных анализов, УЗИ, рентгенографии, гастроскопии и МРТ. Что позволит вовремя начать лечение и оказать правильную помощь.

- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1300 - 1400 рублей в неделю
Общие правила
Желчнокаменная болезнь рассматривается как дисметаболическое заболевание, при котором формируются камни в желчном пузыре на фоне нарушения обмена холестерина или билирубина. Камни бывают холестериновыми, пигментными (или билирубиновые), кальциевыми и смешанными.
Холестериновые и черные пигментные формируются чаще в пузыре, а коричневые — в протоках. Причиной их образования является избыточная насыщенность желчи осадком. В желчном пузыре постоянно происходит процессе сгущения желчи, и она становится более насыщенной холестерином.
Образование камней — процесс динамический и выпадение кристаллов чередуется с их растворением, правда частичным. В образованном камне постоянно увеличивается количество трудно растворимого холестерина, и он увеличивается в размерах. В год рост камней варьирует от 1 до 4 мм, новые образуются лишь у 14% больных.
В возникновении холестеринового холелитиаза играет роль семейная предрасположенность, дефекты синтеза солюбилизаторов, географическое место проживания, ожирение, цирроз печени, беременность, сахарный диабет, стаз желчи в пузыре, дислипопротеинемия (повышенный уровень холестерина в крови). Определенное место занимает неправильное питание: избыток в рационе углеводов и белков животного происхождения, недостаток растительных волокон и растительных белков.
На начальных этапах заболевания на УЗИ в течение нескольких лет может выявляться перенасыщенная холестерином густая желчь (билиарный сладж) — это период нарушений ее физико-химических свойств. Клинические проявления болезни отсутствуют и это время наиболее благоприятно для консервативного лечения (снижение литогенности желчи и нормализация желчевыделения).
Если изменения химического состава желчи не устраняются, а присоединяется воспаление слизистой и гипомоторная дисфункция пузыря начинается формирование микролитов до 5 мм. Этот период также протекает без клинических проявлений. Эффективным является консервативное лечение (хенотерапия).
Затем микролиты слипаются с образованием макролитов размером более 5 мм. Усугубляется воспаление и нарушение моторики желчного пузыря. Уже появляются некоторые неспецифические симптомы: ноющие боли, горечь во рту, тяжесть в правом подреберье, возникающие при погрешности в диете, склонность к метеоризму, частые поносы и запоры. При приступе резкие, нестерпимые боли возникают внезапно, иррадиируют в правую руку и лопатку, сопровождаются тошнотой, многократной рвотой, которая не приносит облегчения. Провоцирует приступ прием алкоголя и прием жирной пищи, тряска, езда, психоэмоциональное напряжение или ношение тяжести.
Больным при обнаружении макролитов предлагается литотрипсия (раздробление при наличии единичных и немногочисленных камней) или контактное растворение конкрементов (контактный литолиз). При данном методе растворяющее вещество вводится в пузырь или протоки. Растворяются только холестериновые камни любого размера. Для процедуры используют эфир метилтретбутил при наличии камней в пузыре и эфир пропионат — в желчных протоках.
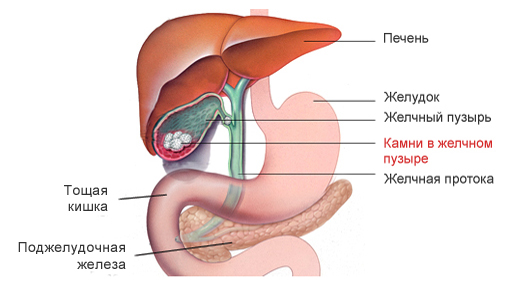
Камни в желчном пузыре
Как уже отмечалось, употребление пищи с большим содержанием холестерина, жиров и рафинированных углеводов, беспорядочный режим и несбалансированное питание влияют на процесс образования камней. При симптомах желчекаменной болезни лечение диетой является необходимым на всех стадиях заболевания. Как указывалось выше, на ранних стадиях билиарного сладжа можно полностью наладить состав желчи и предотвратить образование камней. На стадии микролитов питанием и применением препаратов можно изменить состав желчи и растворить их, а при образовавшихся камнях — стабилизировать их рост и предупреждать обострения (желчные колики).
Давайте разберемся, какая диета при желчнокаменной болезни может назначаться? Базовой диетой является Стол №5 и его разновидности в зависимости от стадии заболевания. Разумеется, при желчекаменной болезни нельзя употреблять продукты, содержащие холестерин и рекомендуется обогащение рациона растительной клетчаткой. Холестериновые камни встречаются у лиц, страдающих перееданием, злоупотребляющих животными жирами, жирными сортами мяса, яйцами и икрой. Исключается также острая и жирная пища, желтки яиц и при плохой переносимости ограничиваются растительные масла, которые обладают выраженным желчегонным действием и могут спровоцировать приступ ЖКБ желчного пузыря.
Лечение диетой при камнях в желчном пузыре предусматривает:
- Ограничение жиров до 80 г (75% животных, растительных — 25%).
- Увеличение пищевых волокон (за счет овощей и фруктов).
- Увеличение содержания продуктов с солями магния.
- Для устранения застоя желчи прием пищи до 6 раз в день.
- Не рекомендуется употреблять алкогольные напитки (даже в «малых» количествах).
- Нельзя допускать увеличения веса. При сопутствующем ожирении энергоценность диеты нужно снизить, ограничивая количество жиров (70 г) и углеводов (250-300 г). Снижение веса благоприятно сказывается на течении желчнокаменной болезни.
- Литогенность желчи устраняется длительным применением хенодеоксихолевой кислоты и урсодеоксихолевой кислоты (не менее 6 месяцев).
На первой стадии заболевания нет запрещенных продуктов, но необходимо соблюдать режим питания, поскольку прием пищи в определенное время стимулирует секрецию желчи и моторную функцию пузыря.
Вне обострения необходимо умеренное щажение желчного пузыря и печени, нормализация функции желчевыделения и уровня холестерина, что обеспечивает рацион базового Стола №5. Это физиологически полноценное питание, в котором предусмотрен дробный прием пищи, способствующий регулярному оттоку желчи. Калорийность питания составляет 2400-2600 ккал (белки — 80 г, жиры — 80 г, углеводы — 400 г).
Ограничено употребление соли (10 г), жиров (особенно тугоплавких), жидкость в пределах 1,5-2 л. Блюда готовят отварными, на пару и уже разрешено запекание без корочки. Овощи для блюд не пассеруют и перетирают только овощи, богатые клетчаткой, а также жилистое мясо. Необходим чёткий режим и прием пищи 5-6 раз в день.
Поскольку необходимо умеренно стимулировать желчевыделение и предупреждать появление камней, то рацион предусматривает:
- Большое количество клетчатки (за счет употребления овощей и фруктов), что особенно необходимо при наличии запоров. Дополнительно в рацион вводятся отруби.
- Салаты и винегреты, заправленные нерафинированным растительным маслом (их нужно менять, особенную ценность имеет оливковое масло).
- Любые овощи, ягоды и фрукты.
- Употребление кисломолочных продуктов и растительной пищи для достижения щелочной реакции желчи. В этом плане невыгодно отличаются крупяные изделия и мучные изделия, которые ощелачивают желчь, в связи с этим данные продукты следует ограничить, особенно если имеется избыточный вес.
- Следует отдать предпочтение гречневой, пшенной, овсяной и ячневой крупам и зерновому хлебу, которые, кроме всего прочего, снабжают организм магнием.
- Введение достаточного количества белка (нежирная рыба, мясо, творог, белок куриный) и растительных масел, которые усиливают выработку эндогенных желчных кислот. Разрешаются блюда из яичных белков, ограничение касается желтков — при выраженной гиперхолестеринемии можно только 0,5 желтка в блюда ежедневно.
- Употребление продуктов, богатых витамином А (молоко, сливки, творог, сметана, сливочное масло).
- Соблюдение достаточного питьевого режима (до 2-х литров в день), что предупреждает застой желчи, а также принципов регулярного и дробного питания.
Из рациона исключаются:
- продукты с эфирными маслами (чеснок, цитрусовые);
- высоко экстрактивные блюда (все бульоны, капустный отвар);
- овощи с высоким содержанием щавелевой кислоты (щавель, шпинат);
- сдобное, песочное и слоеное тесто;
- жирное мясо и субпродукты, содержащие холестерин (печень, почки, мозги), все жареные блюда;
- алкоголь;
- ограничиваются легкоусвояемые углеводы (сахар, варенье, кондитерские изделия, мед, конфеты).
Магниевая диета при желчнокаменной болезни (особенно показана, если имеются запоры, а также дискинезия с недостаточным опорожнением пузыря) построена на основе Стола №5, но дополнительно обогащена продуктами, содержащими магний: отрубной хлеб и хлеб из муки грубого помола, изделия из молотых отрубей, гречневая и пшенная крупы, отвар из отрубей, овощи и фрукты, в том числе сухофрукты).
Все эти продукты стимулируют желчевыделение, усиливают двигательную функцию желчного пузыря и кишечника, что в итоге способствует выведению холестерина, из которого при застое желчи образуются камни в желчном пузыре. Однако магниевая диета не назначается при наличии гастрита, энтероколита с брожением и поносами, а также в период обострения.
Диета при желчнокаменной болезни в период обострения
При обострении ЖКБ в первый день с целью максимального щажения ЖКТ проводят полное голодание. В этот день можно пить некрепкий чай, разбавленные соки, отвары шиповника. На 2-3 сутки назначается противовоспалительный вариант — Диета №5В, исключающая любые механические и химические раздражители. Она рекомендуется на короткий срок до 5 дней.
В ней ограничиваются углеводы до 200 г (за счет простых — сахар, джемы, мед, варенье), снижается содержание белка (до 80 г), а также количество жира. Пища готовится без соли и только протертая: в виде суфле, пюре и слизистых супов. Важно соблюдать дробность питания (не менее 5 раз) и принимать пишу малыми порциями. Калорийность на уровне 1600 ккал, предусматривается употребление жидкости (2-2,5 л/сутки).
В рацион вводятся только:
- легкая протертая пища на воде и без масла;
- слизистые супы (на основе овсяной, рисовой и манной крупы);
- жидкие протертые каши (овсяная и рисовая) с добавлением молока;
- желе, овощные соки, компоты с протертыми фруктами;
- постепенно вводят протертое вареное мясо (немного), нежирный творог, вареную рыбу;
- пшеничный хлеб или сухари.
После этого лечебное питание расширяется и на восьмые сутки больных переводят на Диету 5А, а потом и на базовый Стол №5.
При ЖКБ в патологический процесс вовлекаются гастродуоденальная система, поджелудочная железа и кишечник. Панкреатит чаще наблюдается у женщин 50-60 лет с ожирением и гиперлипидемией. При желчнокаменной болезни и панкреатите применяется разновидность Стола №5 — Стол №5П. Для него характерно еще большее ограничение жиров и углеводов, которые стимулируют функцию поджелудочной железы. Также ограничиваются экстрактивные вещества (отвар капусты, мясные и рыбные бульоны) и грубая клетчатка овощей. При ожирении рекомендуется снижение калорийности рациона за счет значительного ограничения углеводов. Все блюда готовятся в отварном или паровом виде и измельчаются.
При калькулезном холецистите, имеющем тенденцию к частым обострениям, рекомендуют оперативное лечение. В после операционный восстановительный период очень важно питание больного. Через 12 часов после операции разрешается пить воду без газа небольшими глотками (до 500 мл в день). На вторые сутки в рацион вводят нежирный кефир, несладкий чай, кисель — порциями не более 0,5 стакана с периодичностью в 3 часа.
На 3-4 день разрешается уже прием пищи и питание организуется до 8 раз в день, порциями по 150 г: картофельное пюре (полужидкое), протертые супы, омлет из яичных белков, перетертая отварная рыба, фруктовое желе. Из жидкостей можно пить разбавленные соки (яблочный, тыквенный) и чай с сахаром. На пятый день вводят галетное печенье и подсушенный пшеничный хлеб. Через неделю добавляют перетертые каши (гречневую, овсяную), отварное прокрученное мясо, творог, кефир, йогурт и овощное пюре. После этого больной может переводиться на Стол № 5А, несколько позже — на Стол №5.
После операции, как последствия ее, возможны поражения желчных путей: холангит и холедохолитиаз — образование камней в общем желчном протоке, который проявляется коликообразными болями, желтухой, лихорадкой и ознобом. Если холедохолитиаз не устраняется в срочном порядке, то присоединяется восходящий холангит.
С учетом преобладания основного или сопутствующего заболевания назначаются Столы №5А или №5В. Исключены продукты, богатые холестерином, грубой клетчаткой, эфирными маслами, вызывающие брожение, источники экстрактивных веществ. Пищу готовят только протертую. Мясные блюда только рубленными или протертыми, а отварная рыба допускается куском. Ограничивают количество овощных блюд и разрешают их только в виде отварных пюре. Фрукты в виде киселей, компотов с протертыми ягодами и фруктами, а яблоки только запеченные.
После холецистэктомии при наличии дуоденита и панкреатита назначают щадящую Диету № 5Щ. Ее применяют до 3 недель до стихания болей и диспепсических расстройств. Далее назначают базовый стол №5.
Если после холецистэктомии возникают явления застоя желчи, рекомендуют Стол № 5 Л/Ж — липотропно-жировой. Он способствует усилению желчеотделения, оказывает липотропное действие. Это физиологически полноценная диета, но ограничено содержание простых углеводов и повышено содержание жиров (в равной пропорции животные и растительные). Кроме паровых блюд вводятся и запеченные, а для стимулирования желчеотделения — не острые и несоленые закуски. Разрешаются употребление макарон и рассыпчатых каш, запеченных овощей и свежих фруктов. Пища не измельчается. Исключается жарка. Питание небольшими порциями.
Желчнокаменная болезнь (ЖКБ) — патология, при которой в желчном пузыре постепенно формируются конкременты с различной величины и структуры. В большинстве случаев образования подлежат обязательному удалению, если лечение консервативной или народной медициной не дало результатов. ЖКБ всегда сопровождается калькулёзным холециститом, при котором происходит раздражение протоков органа.

Осложнения
ЖКБ относится к разряду опасных заболеваний. При остром воспалительном процессе возникает риск поражения желчных путей или их закупорки конкрементами. Такое состояние является более серьёзным, провоцируя механическую желтуху. При разрыве желчного или протоков начинается гнойный абсцесс и разлитие содержимого в брюшную полость. И если удалить камни из желчного можно щадящим вмешательством, то уже в таком состоянии потребуется полостная операция. При ней делается разрез брюшной полости.
Возникновение камней
Практически 70% камней в желчном пузыре основаны из холестерина. Вторая группа конкрементов имеет смешанный состав с холестерином и солями кальция. Всего 7% конкрементов имеют чистую кальциевую основу. Образование холестериновых камней не связано с внутренними нарушениями. Это зависит от неправильного питания человека. Избыток этого вещества поступает только со специфической едой.
Избавиться от камней в желчном пузыре без помощи препаратов почти невозможно. Узнайте, бывают препараты для лечения от камней в желчном пузыре.
Основные правила питания
Диета при желчнокаменной патологии основана на корректировке продуктов:
- Уменьшается количество углеводов и жиров животного происхождения.
- Исключаются трансгенные жиры — соусы, кетчуп, майонез, маргарин, полуфабрикаты, рафинированное масло и сухие концентраты.
- Во время обострения не употребляют жирные сорта мяса, рыбу, сало, желтки, бульоны на жиру.
- В большом количестве должна поступать растительная пища, богатая клетчаткой. Благодаря сливочному маслу, в котором находится лецитин, компоненты холестерина не связываются между собой.
Организм необходимо наполнять различными минералами и солями, растворяющими холестерин. Это делается с помощью минеральных щелочных вод. Лучше использовать воды четвёртого класса, максимально обогащённые ионами. Наиболее популярной считаются «Боржоми» и «Ессентуки». Минеральные воды рекомендуется выпивать натощак или за час до приёма пищи. Жидкость пьётся большим глотками, не менее 150 мл за один раз. Предварительно минералку подогревают до 45 градусов. Чтобы не было негативного эффекта от газов, их предварительно выпускают из бутылки.
Приблизительный суточный состав диеты по питательности:
- белки — 100 грамм;
- жиры — до 70 грамм;
- углеводы — 400 грамм.
Соль максимально ограничивается (не более 10 грамм в сутки), а питание распределяют на несколько порций в день. Дробный режим позволит снизить нагрузку с желчного пузыря. Общее количество чистой жидкости без супа или бульона должно составлять не менее 2000 мл в день
При соблюдении правильной диеты функциональность желчного пузыря значительно улучшается. Происходит регулярный и равномерный отток желчи. Дробные, но питательные порции хорошо влияют на все органы пищеварительного тракта.
Разрешенные продукты
Есть много продуктов, которые можно употреблять:
- овощи, фрукты;
- сливки, сметана, сливочное масло;
- ягоды (только после тепловой обработки);
- хлебные изделия с отрубями, ржаной мукой;
- чёрствые хлебобулочные изделия, галетное печенье, крекеры, подсушенное печенье;
- овсяная, гречневая, рисовая (жидкая), манная крупы, сваренные на воде;
- макароны;
- кроличье мясо, телятина, куриное филе, молодая баранина;
- сосиски с добавлением молока (детские);
- рыба нежирная;
- различные морепродукты с повышенным содержанием йода;
- орехи, семечки;
- чай с добавлением молока;
- компот, настой шиповника, соки, разбавленные водой;
- овощные, молочные супы без мясного бульона;
- свёкла, тыква, картофель, морковь, цветная капуста, сладкий перец, кабачки и огурцы;
- сладкие яблоки (запечённые), бананы, гранат;
- желейные сладости;
- мармелад, пастила, зефир, кисель, пудинг;
- молочнокислые продукты;
- белок, приготовленный на пару;
- любые виды неострых сыров.
Запрещенные продукты
Пациентам с желчнокаменной патологией необходимо полностью исключить некоторые продукты. В категорию попадают изделия способствующие повышенной секреторной активности с содержанием эфирных масел или тугоплавких жиров. Нельзя потреблять изделия, содержащие азотистые вещества, щавелевую кислоту и экстрактивные компоненты. После переработки они преобразовываются в мелкие песчинки, которые в последствии становится конкрементами.

Запрещено употреблять еду, способствующую повышенному газообразованию и гнилостным процессам в кишечнике. Простые углеводы максимально понижают.
К ним относятся:
- свежие хлебобулочные изделия, сдоба, жареное тесто;
- сыры, содержащие перец и соль;
- жирный творог, ряженка;
- отварной желток, жареная яичница;
- сало, кулинарный жир;
- бульоны, приготовленные из жирного мяса;
- любые блюда из грибов;
- мясная окрошка;
- белокочанная капуста;
- шпинат, щавель;
- ревень, репчатый лук;
- редька, редис;
- жирная рыба, субпродукты;
- консервы из мяса, копчёности;
- различные колбасные изделия;
- икра;
- еда быстрого приготовления;
- суши;
- пряные травы, специи;
- кремы, шоколад;
- мороженое;
- ягоды и фрукты в сыром виде;
- кофе;
- любое жирное мясо.
Обработка блюд
Еду употребляют в протёртом виде. Разрешаются отварные, пропаренные или запечённые продукты без добавления жиров. Один или два раза в неделю можно кушать тушёные овощи. Во время жарки в любых продуктах начинается образование окисленных жиров. Если употреблять такие продукты во время обострения, это усилит спазм в протоках.
Оптимальная температура блюд — не ниже 15 и не выше 65 градусов. Содержащие алкоголь продукты запрещены к употреблению. Резкое расслабление и сокращение сосудов приводит к ухудшению оттока желчи.
Примерное меню на неделю
Диету при ЖКБ не всегда получается разработать совместно с диетологом. В большинстве случаев пациенту просто дают список продуктов, которые нельзя употреблять.

Несмотря на значительные ограничения, на основе разрешённых продуктов можно составить отличное полноценное меню:
- Понедельник
- Первый завтрак: омлет из белков яиц на пару и гречневая каша, приготовленная в духовке (50/50 молока и воды). Тёплый некрепкий чай с молоком.
- Второй завтрак: сыр, хлеб с отрубями, кефир.
- Обед: овощной суп со ржаным хлебом. Котлеты паровые с отварными макаронами, чай.
- Ужин: картофельное пюре без добавления молока, рыба отварная, молочный чай.
Последний приём пищи осуществляется за два часа. Можно скушать печёное яблоко или выпить стакан кефира.
- Вторник
- Первый завтрак: манная крупа на воде, кисель с галетным печеньем.
- Второй завтрак: горсть орехов.
- Обед: бульон з курицы с ржаным хлебом, овсяная каша, тефтели из кроличьего мяса на пару. На десерт мармелад с молочным чаем.
- Ужин: запеканка из овощей, приправленная сыром. Компот с галетным печеньем.
- Среда
- Первый завтрак: жидкая рисовая каша на воде с молоком, молочный чай.
- Второй завтрак: салат из отварной моркови, свеклы и грецких орехов, приправленный нерафинированным маслом.
- Обед: пшённый суп с кусочками куриного филе, пудинг, некрепкий чай.
- Ужин: картофельное пюре, запеканка из цветной капусты.
- Четверг
- Первый завтрак: гречневая каша, кефир.
- Второй завтрак: хлебцы ржаные, кефир, нежирный творог.
- Обед: гречневый суп с кусочками кроличьего мяса, овощное тёплое пюре. На десерт — мармелад и молочный чай.
- Ужин: рыбная запеканка, кефир.
- Пятница
- Первая завтрак: пшеничная каша, подлива из овощей с курицей. Чай с молоком и подсушенный бисквит
- Второй завтрак: ржаной хлеб, 15 грамм сливочного масла, чай.
- Обед: бульон из говядины с овощами, запеканка из отварных макарон. На десерт — несолёный крекер, компот.
- Ужин: запеканка из отварной цветной капусты с сыром.
- Суббота
- Первый завтрак: запеканка из нежирного творога с яблоками, компот.
- Второй завтрак: галетное печенье, кисель.
- Обед: рисовая похлёбка с овощами, картофельное пюре, отварная рыба с морковью. На десерт — зефир с чаем.
- Ужин: омлет из яичных белков на пару.
- Воскресенье
- Первый завтрак: кукурузная каша, кусочек говядины, компот.
- Второй завтрак: горсть орехов
- Обед: свекольник, котлеты рисовые, отварная курица. На десерт — мусс, чай.
- Ужин: запеканка из отваренных макарон, сыра и овощей.
Вы можете узнать о питании при желчнокаменной болезни и его влиянии на выздоровление из этого видеоролика, а также что будет, если не придерживаться этой диеты.
Желчнокаменная болезнь (ЖКБ) – это патологическое состояние, при котором в желчном пузыре образуется твердый осадок. Основная причина нарушения заключается в плохом, неправильно налаженном питании, генетической предрасположенности, нарушении обмена веществ, инфекциях.
Если верить статистике, женщины более подвержены заболеванию, нежели мужчины, но желчнокаменная болезнь у них протекает намного легче. Наиболее распространенными являются камни: холестериновые, пигментные, известковые и комбинированного типа.
Длительное время болезнь протекает без симптомов, когда образования в желчном пузыре достигают определенного размера, они дают о себе знать дискомфортными ощущениями и болевым синдромом.
Патология практически всегда сопровождается серьезными нарушениями в работе органов пищеварительной системы, это может быть:
- привкус горечи в ротовой полости;
- тошнота;
- нарушение стула.
Воспалительный процесс протекает на фоне повышенной температуры тела. Крупные камни становятся причиной мощных болей под правым ребром. Для заболевания характерно возникновение желтушности склер глаз, кожных покровов.
Причиной приступа может быть физическая нагрузка, стресс или переохлаждение. Нередко специфическая симптоматика обостряется вскоре после употребления копченой, жареной и жирной пищи, пряностей и острых приправ.
Осложнениями желчнокаменной болезни станут печеночные колики, желчный перитонит, острый или хронический панкреатит, гангрена желчного пузыря. Для улучшения самочувствия принимают панкреатин при желчнокаменной болезни.
Способы лечения
Отличных положительных результатов помогает добиться диета при панкреатите и желчекаменной болезни, правильное сбалансированное питание дает избежать операционного вмешательства и удаления пораженного органа. Диета незаменима также при медикаментозном и хирургическом лечении.
Для устранения проблемы рекомендованы спазмолитики (для устранения боли), антибиотики (для ликвидации инфекции), гепатопротекторы (для защиты печени от застоя желчи, повреждений).
Когда консервативное лечение не приносит предполагаемого результата, имеет место острый приступ заболевания, показано проведение операции по удалению желчного пузыря. После вмешательства пациент должен длительное время придерживаться диетического стола №5 по Певзнеру.
Именно питание и диета становятся главными факторами выздоровления, причем независимо от:
- степени тяжести болезни;
- особенностей организма пациента;
- стадии недуга.
Для минимизации риска возникновения повторного приступа следует полностью исключать запрещенные продукты питания, придерживаться рекомендаций диетолога относительно правильных способов термической обработки пищи.
Как питаться при желчнокаменной болезни
Питание при желчнокаменной болезни и панкреатите может изменяться по мере выздоровления пациента. В период обострения требуется избегать ряда блюд, которые можно будет кушать во время стойкой ремиссии.
Важно знать, что блюда готовят на пару или отваривают с минимальным количеством соли. Полностью убирают жареные и копченые продукты. При обострении вся пища обязательно должна быть перетерта, кушают маленькими порциями не реже 5-6 раз в сутки. Вредно есть перед сном, торопиться и плохо пережевывать пищу.
Разрешено употреблять мясо курицы, кролика, говядину, рыбу тощих сортов, в том числе и речную. Под запрет попали свинина, копчености и колбаса. Что касается куриных и перепелиных яиц, их едят только в вареном виде, также разрешается готовить белковый паровой омлет.
Включать в рацион можно растительные жиры, сливочное масло разрешается во время затухания заболевания, не более 15 граммов в сутки.Оливковое масло при холецистите и панкреатите употребляют не больше столовой ложки в сутки.Из мучных изделий допустимо есть:
- галетное печенье;
- ржаной хлеб;
- сухари.
Вред причинят жареные пироги, хлеб из белой муки, сдобная выпечка, кондитерские изделия, хлеб с добавлением отрубей.
Диета при жкб и панкреатите основана на употреблении каш, кушают практически любые виды круп, кроме макаронных изделий из муки мягких сортов. Крупы и вермишель добавляют в куриный суп с фрикадельками, овощной, рыбный суп.
В рацион должны входить молочные продукты, нужно включать в меню обезжиренный творог, молоко, ряженку и кефир. Нельзя есть копченые, соленые сыры, цельное и сгущенное молоко. Употребляя молочную пищу, следует слушать свой организм, при нормальной переносимости разрешено есть больше творога, не забывать о натуральном йогурте, сметане сниженной жирности.
Во время ремиссии хронического воспалительного процесса в питание можно добавить овощи и фрукты, кроме кислых сортов и цитрусовых (грейпфрут, апельсин, мандарин). Исключением из правила станет зелень:
- щавель;
- шпинат;
- руккола.
В этой зелени содержатся кислоты, раздражающие слизистые оболочки органов пищеварительной системы.
Немаловажно следить за употреблением напитков, можно пить некрепкий зеленый и черный чай, разбавленный кипяченой водой, овощной и фруктовый сок (избегать грейпфрутовый, вишневый, апельсиновый сок). Запрещено употреблять алкоголь и напитки с любым количеством спиртного, особенно при алкогольном панкреатите.
Нельзя добавлять в блюда уксус, горчицу, черный и душистый перец, соевый соус, майонез и другие пряные вкусовые добавки.
Можно ли мед, кофе?
При панкреатите и камнях в желчном пузыре сладости допускаются, но в строго ограниченном количестве. Для организма пользу принесет натуральный мед, он богат ценными веществами и незаменим в рационе человека. Однако нужно не забывать, что на этот продукт пчеловодстваесть повышенный риск развития аллергических реакций.
Отзывы пациентов рассказывают, что существует даже ряд рецептов для лечения желчнокаменной болезни. Можно употреблять 2-3 раза в день мед, разбавленный со стаканом теплой кипяченой воды.

Против застоя желчи принимают травяной настой с медом, средство готовят из хмеля, корня валерианы, клевера. Если смешать сок черной редьки с медом, получится лечебное и профилактическое средство против панкреатита, холецистита и других нарушений. Смешивают стакан сока редьки, столько же меда, употребляют по столовой ложке пару раз в сутки.
Перед применением предложенных рецептов требуется провериться на наличие индивидуальной непереносимости меда.
Диета при дуодените и панкреатите исключает потребление кофе:
- растворимого;
- заварного;
- напитков с кофеином.
Особенно вреден растворимый кофе и энергетические напитки, в которых кофеина содержится рекордное количество.
Когда пациент страдает сразу от целого «букета» заболеваний, кофе полностью исключают из меню. Если привычка взбадривать себя таким напитком не покидает человека, кофе пьют с обезжиренным молоком и только утром.
Полезные и вредные овощи, фрукты

Желчнокаменная болезнь, гастродуоденит и панкреатит хронический требуют от пациента употребления многих фруктов, овощей, некоторые из них даже станут лечебными. Народная медицина предлагает натощак выпивать по несколько ложек клубничного сока, рецепт помогает бороться с камнями в желчном пузыре, воспалительным процессом в поджелудочной железе. Помимо этого, клубника поможет привести к норме показатели низкоплотного холестерина крови.
Диетологи не запрещают кушать дыню, арбуз, бананы, яблоки, авокадо, черешню, груши и различные ягоды. Исключением станут кислые сорта яблок, ягод, например, клюква.
Диета предусматривает употребление свеклы, спелых томатов, картошки, моркови, тыквы и кабачков. С осторожностью кушают любые виды капусты, особенно белокочанную и савойскую. Капуста может употребляться только в период ремиссии, исключительно в отварном или тушеном виде.
Много споров вызывает употребление помидоров, врачи сходятся во мнении, что томаты обязательно должны быть спелыми, не кислыми, их цвет может быть любым. Для уверенности в нормальной переносимости продукта не помешает снять с овощей кожицу, кушать только мякоть.
Как питаться при ЖКБ и панкреатите расскажет эксперт в видео в этой статье.
Жёлчнокаменная болезнь (калькулёзный холецистит, ЖБК) характеризуется образованием камней в жёлчном пузыре и протоках и воспалением их слизистых оболочек. Как свидетельствуют данные статистики, риск возникновения такого заболевания у женщин гораздо выше, чем у мужчин.
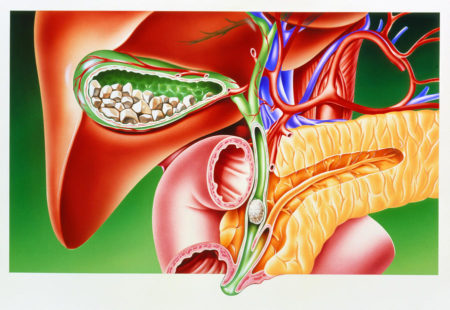
Тем не менее у мужчин камни (конкременты) в жёлчном пузыре также встречаются достаточно часто. Медики утверждают, что каждый десятый мужчина страдает этим заболеванием. Камни могут быть холестериновые (наиболее распространённый вид), известковые, пигментные и комбинированного типа.
Симптомы и осложнения калькулезного холецистита
Период бессимптомного течения этой болезни может быть весьма длительным, когда камни в жёлчном пузыре достигают большого размера, начинают появляться неприятные ощущения.
Основными причинами появления конкрементов являются хронические инфекционные заболевания, нерациональное питание, изменение структуры жёлчи у женщин под воздействием гормонального фона, генетическая предрасположенность.
ЖКБ часто сопровождается нарушениями в работе пищеварительного тракта (например, тошнота, запоры и послабление стула, горечь во рту). Воспаление слизистой оболочки жёлчного пузыря может вызвать повышение температуры тела. Конкременты крупного размера в жёлчном пузыре вызывают боли в правом подреберье. Калькулёзный холецистит приводит к появлению желтушности кожных покровов и склер глаз (в случае закупорки камнями жёлчевыводящих протоков).
Приступ может быть спровоцирован стрессом, переохлаждением, физическими нагрузками. Симптоматика обостряется через 2–4 часа после употребления жареной, копчёной или жирной пищи, а также еды с острым перцем, уксусом и другими приправами.
Возможные осложнения калькулёзного холецистита:
- переход в хронический и острый панкреатит;
- жёлчный перитонит;
- гангрена жёлчного пузыря;
- печёночная колика.
Методы лечения

Диета при жёлчнокаменной болезни даёт отличные результаты и нередко позволяет избежать хирургического вмешательства. При медикаментозном и хирургическом лечении диета также необходима.
Медикаментозная терапия чаще состоит из таких средства:
- Спазмолитики уменьшают болевые ощущения при желудочных коликах.
- Антибиотики назначаются при наличии бактериальной инфекции.
- Гепатопротекторы защищают печень от повреждений, вызываемых застойной жёлчью.
В случае неэффективного консервативного лечения или острого приступа жёлчекаменной болезни применяются хирургические методы по удалению желчного пузыря. Основу диетического питания составляет стол №5 по Певзнеру.
Питание при жёлчнокаменной болезни является основополагающим фактором для выздоровления, независимо от стадии процесса. Чтобы снизить вероятность возникновения приступа необходимо исключить запрещённые продукты из повседневного рациона. Примерное меню должен порекомендовать врач.
Как питаться при жёлчекаменной болезни

При таком заболевании ограничений в питании необходимо придерживаться всю жизнь. Диета меняется в зависимости от стадии болезни. При обострении исключаются многие блюда, которые можно есть во время ремиссии.
Основные правила питания
Все блюда необходимо варить или готовить на пару. Жареное и копчёное полностью исключается. При обострении болезни можно употреблять только перетёртые блюда. Важно есть часто, но небольшими порциями (5–6 раз в день). Не стоит употреблять пищу непосредственно перед сном. Врачи рекомендуют не торопиться во время еды, тщательно пережёвывать еду.
Какие продукты разрешены?
- Мясо. Можно есть курицу, крольчатину и нежирную говядину. Также разрешена нежирная речная рыба. Колбасы, жирная свинина и копчёности находятся под запретом. В остром периоде болезни бульоны и мясо полностью исключаются.
- Яйца. При калькулёзном холецистите яйца можно есть только в варёном виде. Также в рацион могут включаться приготовленные на пару белковые омлеты.
- Жиры. Отдавать предпочтение нужно жирам растительного происхождения. Сливочное масло допустимо только в период ремиссии в ограниченном количестве.
- Мучные изделия. В рацион включается галетное печенье и хлеб из ржаной муки. От сдобы, жареных пирогов и хлеба их белой муки необходимо воздерживаться.
- Крупы и макаронные изделия. Можно есть практически любые каши. Под запретом находятся макароны из муки высшего сорта.
- Супы. Первые блюда готовятся на овощных отварах. Категорически нельзя супы на бульоне из свинины.
- Молочные продукты. Можно употреблять в пищу нежирный творог, кефир, молоко. От солёных и копчёных сыров, жирного молока стоит отказаться.
- Фрукты и овощи. Врачи в период ремиссии разрешают употреблять в пищу практически все фрукты и овощи. Исключение составляют петрушка, шпинат, щавель, незрелые и кислые плоды.
- Напитки. Необходимо употреблять в сутки не менее 2-х литров воды. Можно пить чай, компоты, соки. Алкоголь, кофе и газированные напитки употреблять нельзя.
- При приготовлении блюд нельзя использовать перец, уксус, горчицу.
Мёд при калькулёзном холецистите

При данном заболевании мёд может использоваться в качестве сладостей, но в ограниченном количестве. Целебные свойства мёда давно известны — он содержит большое количество полезных веществ. Но, стоит учитывать, что аллергические реакции на него довольно распространённое явление.
Народная медицина предлагает несколько рецептов лечения мёдом калькулёзного холецистита:
- Мёд с тёплой водой (принимается 2–3 раза в день).
- В качестве жёлчегонного средства используют настой трав (клевер, хмель, валериана) с мёдом.
- Сок чёрной редьки, смешанный с мёдом народные целители рекомендуют в качестве профилактики, а также для лечения холецистита, панкреатита и других заболеваний. Необходимо смешать по стакану сока редьки и мёда и принимать по 1 столовой ложке несколько раз в день.
Прежде чем использовать любое народное средство имеет смысл проконсультироваться с врачом.
Можно ли пить кофе?
Кофе (особенно растворимый напиток) может стать причиной приступа.
Если у человека имеется целый «букет» болезней (холецистит, хронический панкреатит, нарушение работы печени, кишечника и других органов) от кофе желательно полностью отказаться.
Если кофе вопреки рекомендациям врачей всё-таки употребляется, его нельзя пить натощак. Для снижения концентрации напиток можно разбавить нежирным молоком.
Овощи и фрукты при камнях в жёлчном пузыре
Многие овощи и фрукты, например, клубнику, народная медицина рекомендует даже в лечебных целях. Целители утверждают, что выпитый натощак сок клубники (4–6 ложек) способен излечить от конкрементов в жёлчном пузыре. Кроме того, клубника способствует снижению уровня холестерина. Также разрешены дыни, авокадо, арбузы, яблоки, бананы. Все кислые плоды необходимо исключить.
К полезным овощам относится свёкла, спелые помидоры, кабачки, тыква, картофель. Капусту необходимо употреблять с осторожностью, отдавать предпочтение продукту в запечённом и отварном виде. Кислые помидоры употреблять в пищу не стоит. Некоторые медики советуют при приготовлении пищи снимать с помидор кожицу и использовать только мякоть.
Желчнокаменная болезнь (ЖКБ) – это патологическое состояние, при котором в желчном пузыре образуется твердый осадок. Основная причина нарушения заключается в плохом, неправильно налаженном питании, генетической предрасположенности, нарушении обмена веществ, инфекциях.
Если верить статистике, женщины более подвержены заболеванию, нежели мужчины, но желчнокаменная болезнь у них протекает намного легче. Наиболее распространенными являются камни: холестериновые, пигментные, известковые и комбинированного типа.
Длительное время болезнь протекает без симптомов, когда образования в желчном пузыре достигают определенного размера, они дают о себе знать дискомфортными ощущениями и болевым синдромом.
Патология практически всегда сопровождается серьезными нарушениями в работе органов пищеварительной системы, это может быть:
- привкус горечи в ротовой полости;
- тошнота;
- нарушение стула.
Воспалительный процесс протекает на фоне повышенной температуры тела. Крупные камни становятся причиной мощных болей под правым ребром. Для заболевания характерно возникновение желтушности склер глаз, кожных покровов.
Причиной приступа может быть физическая нагрузка, стресс или переохлаждение. Нередко специфическая симптоматика обостряется вскоре после употребления копченой, жареной и жирной пищи, пряностей и острых приправ.
Осложнениями желчнокаменной болезни станут печеночные колики, желчный перитонит, острый или хронический панкреатит, гангрена желчного пузыря. Для улучшения самочувствия принимают панкреатин при желчнокаменной болезни.
Способы лечения
Отличных положительных результатов помогает добиться диета при панкреатите и желчекаменной болезни, правильное сбалансированное питание дает избежать операционного вмешательства и удаления пораженного органа. Диета незаменима также при медикаментозном и хирургическом лечении.
Для устранения проблемы рекомендованы спазмолитики (для устранения боли), антибиотики (для ликвидации инфекции), гепатопротекторы (для защиты печени от застоя желчи, повреждений).
Когда консервативное лечение не приносит предполагаемого результата, имеет место острый приступ заболевания, показано проведение операции по удалению желчного пузыря. После вмешательства пациент должен длительное время придерживаться диетического стола №5 по Певзнеру.
Именно питание и диета становятся главными факторами выздоровления, причем независимо от:
- степени тяжести болезни;
- особенностей организма пациента;
- стадии недуга.
Для минимизации риска возникновения повторного приступа следует полностью исключать запрещенные продукты питания, придерживаться рекомендаций диетолога относительно правильных способов термической обработки пищи.
Как питаться при желчнокаменной болезни

Питание при желчнокаменной болезни и панкреатите может изменяться по мере выздоровления пациента. В период обострения требуется избегать ряда блюд, которые можно будет кушать во время стойкой ремиссии.
Важно знать, что блюда готовят на пару или отваривают с минимальным количеством соли. Полностью убирают жареные и копченые продукты. При обострении вся пища обязательно должна быть перетерта, кушают маленькими порциями не реже 5-6 раз в сутки. Вредно есть перед сном, торопиться и плохо пережевывать пищу.
Разрешено употреблять мясо курицы, кролика, говядину, рыбу тощих сортов, в том числе и речную. Под запрет попали свинина, копчености и колбаса. Что касается куриных и перепелиных яиц, их едят только в вареном виде, также разрешается готовить белковый паровой омлет.
Включать в рацион можно растительные жиры, сливочное масло разрешается во время затухания заболевания, не более 15 граммов в сутки.Оливковое масло при холецистите и панкреатите употребляют не больше столовой ложки в сутки.Из мучных изделий допустимо есть:
- галетное печенье;
- ржаной хлеб;
- сухари.
Вред причинят жареные пироги, хлеб из белой муки, сдобная выпечка, кондитерские изделия, хлеб с добавлением отрубей.
Диета при жкб и панкреатите основана на употреблении каш, кушают практически любые виды круп, кроме макаронных изделий из муки мягких сортов. Крупы и вермишель добавляют в куриный суп с фрикадельками, овощной, рыбный суп.
В рацион должны входить молочные продукты, нужно включать в меню обезжиренный творог, молоко, ряженку и кефир. Нельзя есть копченые, соленые сыры, цельное и сгущенное молоко. Употребляя молочную пищу, следует слушать свой организм, при нормальной переносимости разрешено есть больше творога, не забывать о натуральном йогурте, сметане сниженной жирности.
Во время ремиссии хронического воспалительного процесса в питание можно добавить овощи и фрукты, кроме кислых сортов и цитрусовых (грейпфрут, апельсин, мандарин). Исключением из правила станет зелень:
- щавель;
- шпинат;
- руккола.
В этой зелени содержатся кислоты, раздражающие слизистые оболочки органов пищеварительной системы.
Немаловажно следить за употреблением напитков, можно пить некрепкий зеленый и черный чай, разбавленный кипяченой водой, овощной и фруктовый сок (избегать грейпфрутовый, вишневый, апельсиновый сок). Запрещено употреблять алкоголь и напитки с любым количеством спиртного, особенно при алкогольном панкреатите.
Нельзя добавлять в блюда уксус, горчицу, черный и душистый перец, соевый соус, майонез и другие пряные вкусовые добавки.
Можно ли мед, кофе?
При панкреатите и камнях в желчном пузыре сладости допускаются, но в строго ограниченном количестве. Для организма пользу принесет натуральный мед, он богат ценными веществами и незаменим в рационе человека. Однако нужно не забывать, что на этот продукт пчеловодстваесть повышенный риск развития аллергических реакций.
Отзывы пациентов рассказывают, что существует даже ряд рецептов для лечения желчнокаменной болезни. Можно употреблять 2-3 раза в день мед, разбавленный со стаканом теплой кипяченой воды.

Против застоя желчи принимают травяной настой с медом, средство готовят из хмеля, корня валерианы, клевера. Если смешать сок черной редьки с медом, получится лечебное и профилактическое средство против панкреатита, холецистита и других нарушений. Смешивают стакан сока редьки, столько же меда, употребляют по столовой ложке пару раз в сутки.
Перед применением предложенных рецептов требуется провериться на наличие индивидуальной непереносимости меда.
Диета при дуодените и панкреатите исключает потребление кофе:
- растворимого;
- заварного;
- напитков с кофеином.
Особенно вреден растворимый кофе и энергетические напитки, в которых кофеина содержится рекордное количество.
Когда пациент страдает сразу от целого «букета» заболеваний, кофе полностью исключают из меню. Если привычка взбадривать себя таким напитком не покидает человека, кофе пьют с обезжиренным молоком и только утром.
Полезные и вредные овощи, фрукты

Желчнокаменная болезнь, гастродуоденит и панкреатит хронический требуют от пациента употребления многих фруктов, овощей, некоторые из них даже станут лечебными. Народная медицина предлагает натощак выпивать по несколько ложек клубничного сока, рецепт помогает бороться с камнями в желчном пузыре, воспалительным процессом в поджелудочной железе. Помимо этого, клубника поможет привести к норме показатели низкоплотного холестерина крови.
Диетологи не запрещают кушать дыню, арбуз, бананы, яблоки, авокадо, черешню, груши и различные ягоды. Исключением станут кислые сорта яблок, ягод, например, клюква.
Диета предусматривает употребление свеклы, спелых томатов, картошки, моркови, тыквы и кабачков. С осторожностью кушают любые виды капусты, особенно белокочанную и савойскую. Капуста может употребляться только в период ремиссии, исключительно в отварном или тушеном виде.
Много споров вызывает употребление помидоров, врачи сходятся во мнении, что томаты обязательно должны быть спелыми, не кислыми, их цвет может быть любым. Для уверенности в нормальной переносимости продукта не помешает снять с овощей кожицу, кушать только мякоть.
Как питаться при ЖКБ и панкреатите расскажет эксперт в видео в этой статье.
Читайте также:



